Dr Julio César Potenziani Bigelli*
ECOSONOGRAFÍA PROSTÁTICA ENDORECTAL
Propuesta
de Modelo de Estudio y sus alcances
en 1.500 casos estudiados
Premio Nacional de
Medicina ‘Vargas’ 2012 otorgado
por la Academia Nacional de Medicina de Venezuela
*) Urólogo Hospital Privado Centro Médico de Caracas
Sociedad Venezolana de Historia de la Medicina
Academia
Nacional de Medicina de Venezuela
jcpotenziani@gmail.com
Reproduced here by permission of the author.
Contenidos
MODELO ANATOMO-TOPOGRAFICO DE McNEAL PARA LA GLANDULA PROSTATICA
I) ZONAS EPITELIALES (zona glandular)
II) ZONAS ESTROMALES (entramado muscular liso)
INDICACIONES de ECOSONOGRAFIA PROSTATICA ENDORECTAL.
HALLAZGOS DE LA ECOSONOGRAFIA PROSTATICA ENDORECTAL EN LOS CASOS CON CRECIMIENTO PROSTATICO BENIGNO
ECOSONOGRAFIA PROSTATICA ENDORECTAL EN CANCER PROSTATICO
¿ EL CANCER PROSTATICO TIENE UN PATRON ECOGRAFICO ESPECIFICO?
HALLAZGOS ECOSONOGRAFICOS QUE NOS INDICAN LA POSIBLE PRESENCIA DE CANCER PROSTATICO
SIGNOS ECOSONOGRAFICOS SECUNDARIOS EN CANCER PROSTATICO CON PATRON ECOGENICO
DIEZ SIGNOS ECOSONOGRAFICOS SECUNDARIOS EN CANCER PROSTATICO CON PATRON ISOECOICO
CORRELACION ECOGRAFICA-HISTOLOGICA EN CANCER PROSTATICO
VEINTE CONSEJOS IMPORTANTES DE LA ECOSONOGRAFIA PROSTATICA ENDORECTAL
CRITERIOS PARA DETERMINAR LA EXTENSION LOCAL DEL CANCER PROSTATICO
CRITERIOS PARA DETERMINAR LA EXTENSION DEL CANCER PROSTATICO HACIA LAS VESICULAS SEMINALES
CRITERIOS ECOSONOGRAFICOS EN CANCER PROSTATICO IRRADIADO
ECOSONOGRAFIA PROSTATICA ENDORECTAL EN SINDROMES DE PROSTATITIS
SIGNOS ECOSONOGRAFICOS CARACTERISTICOS EN LOS SINDROMES DE PROSTATITIS
ASPECTOS A INVESTIGAR EN LA ECOSONOGRAFIA PROSTATICA ENDORECTAL CON COMENTARIOS ANEXOS DEL AUTOR
II. SCAN LONGITUDINAL o SAGITAL
MODELO FINAL PROPUESTO POR EL autor PARA LA REALIZACION DE LA ECOSONOGRAFIA PROSTATICA ENDORECTAL
II. SCAN LONGITUDINAL o SAGITAL
III. REALIZACION DE BIOPSIAS PROSTÁTICAS
Sistema de estadificación ‘TNM’ EN CANCER DE PROSTATA
RESUMEN
El presente trabajo de investigación tiene el objetivo de destacar aspectos importantes de la ecografía prostática endorectal, las características del modelo anatomotopográfico de McNeal y sus repercusiones ecográficas. Hacer del procedimiento algo mucho más util para diagnosticar cáncer prostático a través de la utilización de los marcadores oncológicos ecográficos, así como de características muy precisas para ‘encontrar’ tumors no visibles de manera evidente en las zonas de alta peligrosidad ecográfica como la zona periférica y la zona más externa de la zona de transición. Se mencionan las características ecográficas para variadas situaciones como prostatitis, crecimiento prostatico benigno y cáncer prostático. Se menciona la casuística de trece años de estudios ecográficos prostáticos y sus características. Se propone un aditamento, ideado por el autor, que pueda auxiliar al urólogo o al ecografista que realiza el procedimiento. Se propone la practica sistemática de la determinación de los marcadores-ecográficos del antígeno prostático específico-PSA (PSA densidad y PSA densidad de la zona de transición) para optimizar los pacientes a los que se le debe realizar una biopsia, evitando muchas veces biopsias innecesarias, hecho notable en el mundo entero. Se propone un modelo de realización de ecosonografía prostática endorectal que llevará a un mejor y más completo análisis ecográfico de la glándula prostática.
ABSTRACT
The present research aims to highlight important aspects of endorectal prostate ultrasound, the features of the McNeal anatomotopográfico of ultrasound and its impact. Making something more useful procedure to diagnose prostate cancer through the use of cancer markers and ultrasonographic features in the study recognize that they could 'hide' a prostate cancer. Sonographic features are mentioned for various situations such as prostatitis, benign prostate growth and prostate cancer. Casuistry of thirteen years of prostate ultrasound studies is mentioned and their characteristics. We propose an addition, designed by the author, who can help the urologist or the sonographer performing the procedure. We propose the systematic practice of determining-sonographic markers PSA-PSA (PSA density and PSA density of transition zone) to optimize the patients that you must perform a biopsy, avoiding unnecessary biopsies often remarkable fact in the world. A model of realization of endorectal prostate ecosonography that lead to better and more complete analysis of the prostate gland ultrasound.
PALABRAS CLAVES
Ecosonografia prostatica, zonas de McNeal, prostatitis, cancer prostático y crecimiento prostatico benigno, modelo de realización.
KEY WORDS
Prostatic ecosonography, McNeal zones, prostatitis, prostate cancer, benign prostatic enlargement, model to perform.
Glosario de las abreviaturas
PSA: antígeno prostático específico
HPB: hiperplasia prostática benigna
PSAd: densidad del antigeno prostático específico
PSAdZT: densidad del antigeno prostático específico de la Zona de Transición
PSAv: velocidad del antigeno prostatico especifico
ZP: zona periférica del modelo anatomotopográfico de McNeal
ZT: zona de transición del modelo anatomotopográfico de McNeal
RTUP: resección transuretal de próstata
FSH: Foliculo estimulante hormona
PIN: Neoplasia Intraepitelial prostática
Q. max: Flujo pico de la Uroflujometria diagnostica
HAA: hiperplasia adenomatosa atipica
ASAP: proliferación acinar pequeña atipica
INH: Instituto Nacional de Salud de los Estados Unidos
TMI : terapias minimamente invasivas
5-ARI´s: Inhibidores 5-alfa reductasa
ZT Index: índice de la zona de transición
Apex: ápice de la glándula prostática
sistema de estadificación TNM EN CANCER DE PROSTATA
Será útil su lectura para la comprensión de ciertas partes del texto (ver Anexo 1)
Introducción
La ecosonografía prostática endorectal está considerado uno de los procedimientos que han llevado a la urología mundial a un sitial de excelencia en la detección del cáncer prostático en unión estrecha con la determinacion del antígeno prostático específico en todas sus variantes (1-10)
Su utilidad no se limitará a casos de cáncer prostático, sino que será muy útil en casos de crecimiento prostático benigno, en seguimientos de tratamientos médicos y quirúrgicos tanto de los crecimientos prostáticos benignos como malignos, será de utilidad en casos de seguimiento de tratamiento farmacológico en ambas entidades nosologicas y por último es un estudio obligatorio en casos de infertilidad como parte de la evaluacion imageneológica del paciente, ya que su valor en casos de patologías seminales con alcance en vesículas seminales, conductos eyaculadores, patologías quísticas de la linea media urológica-seminal y en casos de enfermedad inflamatoria aguda o crónica de la glándula prostática (síndrome de prostatitis).
Ha formado parte del gran auge diagnóstico y terapéutico de los pacientes con cáncer de la glándula prostática. No hay duda que si tuvieramos que responder cuales han sido los factores que han llevado a los pacientes con cáncer prostático a recibir un enfoque diagnóstico y terapéutico de excelencia señalaremos la tríada de ecosonografía prostática endorectal, el antígeno prostático específico y la divulgación y conocimiento de la tecnica de la prostatectomia radical retropubica.
El urólogo, conociendo el caso clínico con sus parámetros bioquímicos, antígeno prostático específico (PSA), sus parámetros clínicos (tacto rectal) dirigirá el estudio ecográfico prostático endorectal y pesquisará con biopsia prostática dirigida los sitios mas probables de positividad al adenocarcinoma prostático (1-11)
Recordemos la época, hace más de 30 años atrás, donde diagnosticar un cancer prostático precoz o localizado, era tan extraño que 3 de cada 4 pacientes llegaban al urologo en etapas avanzadas de la enfermedad, bien sea localmente o a distancia. Hoy en día, gracias a la ecografía prostática endorectal, unida al tacto rectal y a la determinacion del antigeno prostatico especifico-PSA, 3 de cada 4 pacientes son diagnosticados en etapas, no solo precoces, sino curables, que unido a la popularidad y conocimiento de la cirugía radical prostática, transformaron el panorama del cáncer prostático en todo el mundo.
En 1912, Lowsley popularizó el concepto de los 5 lóbulos prostáticos: dos laterales, un lóbulo medio, un lóbulo anterior y un lóbulo posterior. Este concepto posiblemente era correcto desde un punto de vista quirúrgico, pero erróneo desde el punto de vista del desarrollo embriológico (12)
Fué McNeal patólogo de la Universidad de Stanford en California en 1978 quien aportó en un trabajo monumental las bases anatómicas, topográficas y fisiopatológicas prostáticas con una correlación histopatológica precisa, asi como una correlación ecográfica precisa también y de extrema utilidad clínica(13), cambiando positivamente el pronóstico de los pacientes con cáncer de próstata.
Aun así, la nomenclatura de Lowsley se utilizó por más de 55 años, hasta la llegada de McNeal quien aportó un nuevo enfoque de la anatomía de la próstata, que vino a confirmarse e implantarse definitivamente con la llegada de la ecosonografia prostática endorectal que utiliza conceptos y terminología usados por aquel (13-14)
Material y Métodos
Se realizaron mas de 1.500 ecosonografías prostáticas endorectales en aproximadamente 13 años (1991-2003 inclusive), realizadas a pacientes entre 45 y 75 años (ver cuadro de distribución etaria) sometidos a investigación ecográfica por sintomatología compatible con síntomas de vaciamiento urinario y/o de llenamiento, ambos potencialmente originados por una posible causa prostática. No se tomaron en cuenta casos clínicos donde la ecografía prostática endorectal se realizaba por otros motivos (infertilidad, despistaje de patologías cancerosas extraprostáticas, entre otros).
Cuadro Nº 1
ECOSONOGRAFIA PROSTATICA ENDORECTAL
Propuesta de Modelo de Estudio y sus alcances en 1.500 casos estudiados
GRUPOS ETARIOS
GRUPOS ETARIOS
Grupo etario Casos Porcentaje (%)
45-49 años 91 casos 6.06%
50-54 años 147 casos 9.80%
55-59 años 275 casos 18.33%
60-64 años 395 casos 26.33%
65-69 años 312 casos 20.80%
70-74 años 209 casos 13.93%
75-79 años 71 casos 4.73%
Como vemos en el cuadro Nº 1 de distribución etaria, la incidencia mas importante la vemos en las edades comprendidas entre 55 y 75 años que vendría a ser tambien la edad donde las enfermedades de la glándula prostática se desarrollan plenamente.
Se publican los hallazgos obtenidos y se hace una revisión exhaustiva del método, con aportes tanto en la sistemática de realizarlo como en sus indicaciones. Además se mencionan las características ecográficas de las patologías que afectan la glándula prostática: crecimiento prostático benigno, síndrome de prostatitis y cáncer prostático.
Se utilizaron dos equipos, Philips Modelo 1550 QP con transductor endorectal de 7.5 Mhz biplano y posteriormente un equipo General Electric Logic Alfa-200 con transductores de alta resolución. En el primer equipo transductor endorectal de 7.5 Mhz Phillips. En el segundo el transductor era MTZ de 6.5 Mhz transvaginal/transrectal multifrecuencial banda ancha con guía de de metal para biopsia YMS utilizándose agujas de 25 cm de largo. Pero la sistemática de estudio fué siempre la misma (siguiendo el modelo propuesto en éste trabajo) y el ecografista fué siempre el mismo (el autor).
Utilizamos además una innovadora base de goma espuma recubierta de semicuero, útil para sostener el equipo de la pistola de biopsia con la aguja de trucut montada durante los procedimientos de determinación de volumen de las diferentes zonas de la ecografía prostática (próstata global que es la suma de la zona periférica y la zona de transición (ZP+ZT), prostata en su zona de transición, que es el lugar del desarrollo adenomatoso prostático por excelencia y útil tambien cuando estamos calculando los índices oncológicos ecográfico-prostáticos (densidad del antígeno prostático específico: PSAd y densidad del antígeno prostático específico en la zona de transición: PSAd ZT), y donde debemos tener las manos libres para dicha determinación. Esta base de goma es útil también durante la preparación de la aguja en la pistola de biopsia y posteriormente a cada disparo, nos permite dejar el fragmento de próstata en el liquido de formol y también es útil si hubiere necesidad de cambiar la aguja dentro de la pistola, todo sin necesidad de recurrir a ninguna otra persona (enfermera o ayudante)
Dicho soporte fué creado para que el conjunto de la pistola más la aguja trucut, descansarán sobre una estructura segura, confiable, estéril y cómoda.
La seguridad de la base es debido a una extensión que se introduce a manera de lengueta por debajo del cuerpo del paciente que forma parte de toda la estructura.
Es de forma triangular truncada, delgada en la parte que vá hacia el paciente y ancha en la medida que se aleja de él. Es lo suficientemente ancho para tener estabilidad y lo suficientemente largo para adaptarse a cualquier medida de pistola de biopsia más su aguja.
Es de gran utilidad por su facilidad de aplicación y por los enormes beneficios que proporciona al médico, lo cual se traducirá en una mejor realización del estudio, aspecto éste que puede ser trascendental en la obtención de resultados que sean determinantes para la evolución clínica del paciente y en consecuencia para su curación o mejoría significativa (ver foto abajo)


VISTA LATERAL VISTA POSTERIOR
Se observa el aditamento de semicuero Se observa la parte más ancha
con la lengueta extensora que vá debajo con la concavidad donde se apo-
del paciente. Manteniendo su estabilidad. yará el equipo de la pistola de
biopsia cargada con la aguja.

VISTA FRONTAL
Se observa la lengueta de 45 cm que tiene plástico duro en su interior , revestido por semicuero, que permite que el paciente al acostarse encima de él, fije el soporte sin posibilidades de desplazarse. Además fijense en la altura de la estructura que permite que la pistola y la aguja montada, estén en perfecta linea recta con el ano-recto y gracias a la concavidad tambien estén fijas.
Será útil en pacientes no solamente para despistaje de enfermedad tumoral prostática, sino tambien para síndromes de prostatitis, para crecimiento prostatico sintomatico o asintomático (HPB), para poblaciones de alto riesgo de padecer cáncer prostático y en pacientes bajo estudio de infertilidad donde se hace necesario el estudio de las vias seminales y de sus partes escrotales a través de ecosonografía escrotal.
Esto por supuesto llevó a tener una casuística útil para adquirir aprendizaje de las características peculiares de cada entidad arriba mencionada y por supuesto se confrontaron nuestros hallazgos y resultados con los de otros investigadores en otras latitudes (especialmente Estados Unidos de Norteamérica) y ésto hizo que unieramos nuestros resultados y obtención de signos importantes, con las de otros ecografistas para plasmar lo que a continuación ustedes podrán analizar.
Se hace importante mencionar que fué gracias al modelo anatomo-topográfico de McNeal(13-14) que a continuación describiremos, que se unificaron criterios y se simplificó la realización del estudio prostático endorectal, asi como la obtención de datos de suma importancia tanto para el médico como para el paciente que está bajo estudio.
RESULTADOS
Las patologías prostáticas obtenidas en los 1.500 casos estudiados fueron asi (cuadro Nº2):
CUADRO Nº 2
ECOSONOGRAFIA PROSTATICA ENDORECTAL
Propuesta de Modelo de Estudio y sus alcances en 1.500 casos estudiados
PATOLOGIAS PROSTATICAS ENCONTRADAS
PATOLOGIAS PROSTATICAS ENCONTRADAS en 1.500 casos estudiados
PATOLOGIAS frecuencia porcentaje
Crecimiento prostático benigno solo 756/1500 50.04%
Cáncer prostático solo 500/1500 33.33%
Prostatitis solo 1000/1500 66.66%
Crecimiento Prostático Benigno + Prostatitis 1250/1500 83.33%
Crecimiento Prostático Benigno+Prostatitis +
Cáncer prostático 496/1500 33.06%
Con crecimiento prostático benigno solamente (HPB) 756 casos de 1.500 casos estudiados que representa un porcentaje de 50.04%. Con crecimiento prostático benigno acompañado de prostatitis 1.250 casos de 1.500 casos estudiados que representa un porcentaje del 83.33%. Lo cual refleja lo habitual de ésta combinación en la practica clínica diaria.
Con crecimiento prostático benigno acompañado de prostatitis y además de cáncer prostático 496 casos de 1.500 casos estudiados que representa un porcentaje de 33.06%. Lo vemos con inusitada frecuencia en los informes de anatomía patológica donde aparecen siempre dos patologías que son la prostatitis y el crecimiento prostático benigno y en un tercio de los casos se acompaña de cáncer prostático.
Con sindrome de prostatitis solamente 1.000 casos de 1.500 casos estudiados que representa un porcentaje de 66.66%. Esto se compagina con la frecuencia elevada de casos de prostatitis en hombres por arriba de 45 años donde 1 de cada 2 hombres puede presentar episodios inflamatorios prostáticos.
Con cáncer prostático solamente 500 casos de 1.500 casos estudiados lo que representa un porcentaje del 33.33%.
En el cuadro Nª 3 (abajo) veremos las características o patrones ecográficos de los casos particularmente que tuvieron cancer prostático en la muestra estudiada.
De los 1.500 casos, 500 fueron ‘solo cáncer prostático’, con las siguientes caracteristicas ecográficas: cáncer prostático hipoecoico 298 de los 500 casos para un 59.6%; cancer prostático isoecoico 107 de 500 con un porcentaje de 21.4% y cancer prostático hiperecoico o ecogenico 95 de 500 para una 19%.
CUADRO Nº 3
ECOSONOGRAFIA PROSTATICA ENDORECTAL
Propuesta de Modelo de Estudio y sus alcances en 1.500 casos estudiados
VARIEDADES ECOGRAFICAS DE CANCER PROSTATICO
VARIEDADES ECOGRAFICAS FRECUENCIA PORCENTAJE
Cáncer Prostático Hipoecoico 298/500 59.6%
Cáncer Prostático Isoecoico 107/500 21.4%
Cáncer Prostático Hiperecoico 95/500 19%
Del cáncer prostático con características ecográficas isoecoicas 107/500 (21.4%), que significa que tiene el mismo patron ecográfico que el resto del tejido circundante y por lo tanto es practicamente imposible ‘ver’ una lesion determinada y ser objeto de biopsia dirigida ecográficamente, en éstos casos se llegó al diagnóstico debido a que 78/107 (72.89%) tenían abultamiento capsular, o patrones de McNeal difusos, es decir, las zonas anatomotopográficas no se veían claramente sino que los bordes de cada area eran difusos, borrosos, no claros y las biopsias fueron aleatorias y no dirigidas, pero de manera interesante 29 pacientes (29/107) (27.10%) el diagnóstico ecográfico y clínico al tacto prostático se hacía practicamente imposible, ya que ni se veian lesiones ecográficas concluyentes ni se palpaba absolutamente nada anormal al tacto prostático y en ellos se llegó al diagnóstico de cancer prostático, gracias a los índices oncológicos ecográficos alterados (densidad del antígeno prostático específico: PSAd y la densidad del antígeno prostático en la zona de transición: PSAdZT) que se hicieron con la ayuda de la ecosonografía, lo que consideramos un aporte importante de éste trabajo de investigación.
Al estar alterados el PSAd y el PSAdZT condujo a que se hicieran biopsias aleatorias prostáticas en las areas de mayor incidencia de cáncer prostático, como son las áreas más externas de la zona de transición y la zona periférica, a nivel basal, medio y apical, consiguiendo el diagnóstico histológico de cáncer prostático y con ello llevarlos a tratamiento definitivo.
Estos índices oncológicos ecográficos no son de común realización, es decir, no se hacen rutinariamente, por lo cual luego de éstos hallazgos se concluye que son de indicación clara y contundente para llegar rapidamente al diagnóstico de cáncer prostático en aquellos casos dudosos, donde ni el tacto, ni la ecosonografía aportan datos positivos para pensar en cáncer prostático.
Estos son pacientes que si no se hubieran diagnosticado por medio de dichos índices, no se hubiera llegado al diagnóstico de manera rápida, y con ello se podría empeorar el pronóstico a corto, mediano y largo plazo.
En el modelo o plantilla de estudio ecográfico prostático endorectal que aportamos en éste trabajo lo veremos al final del mismo, y en dicha plantilla se colocaron todos los datos importantes que debemos precisar en un paciente sometido a ecosonografia endorectal prostática.
Son dos páginas de información que sustenta mucho mejor la decisión diagnóstica a tomar y nos dá más confiabilidad diagnóstica y terapéutica. En la practica diaria en los centros que se hacen éstos estudios, no se aportan ni la tercera parte de lo datos obtenidos en nuestra sistemática de estudio. Es por ésto que creemos que éste modelo de estudio será un aporte valioso y útil para los imageneólogos (radiólogos, ecografistas) y para los urólogos que practican éstos estudios.
La creencia de que la utilidad de la ecografía prostática endorectal era basicamente para dirigir las biopsias prostáticas a un sitio preciso de anormalidad ultrasónica, se hizo obsoleta en virtud de la precocidad del diagnóstico clínico de cáncer prostático, por contar con el antígeno prostático específico (PSA) total y con el porcentaje de PSA libre o relación PSA libre/total, que se adelanta aproximadamente 6 años a la detección digital del cáncer y al hecho evidente que las lesiones hipoecoicas características de cáncer prostático, son cada vez mas infrecuentes en la practica diaria, asi como tener pacientes con nodulos cancerosos al tacto se ha hecho tambien infrecuente y usualmente los canceres en etapas incipientes son raros verlos en la ecosonografía endorectal prostática, por lo cual se hace imprescindible recurrir a todo el conocimiento posible de las areas ecográficas de McNeal, asi como de todos los argumentos que tengamos a mano para pesquisar un cáncer prostático significativo, recurriendo a signos ecográficos indirectos y a la determinación de los marcadores tumorales ecográficos de cáncer prostático como son la densidad del antígeno prostático (PSAd) o la densidad del antígeno prostático en la zona de transición (PSAdZT).
Debemos decir que en la practica diaria es comun tener varias patologías prostaticas al mismo tiempo. Las más frecuentes son el crecimiento prostático benigno con el sindrome de prostatitis, sin embargo en ocasiones coexisten las tres patologías prostáticas, en unión al cáncer prostático.
En el presente trabajo de investigación el hallazgo mas frecuente encontrado fué el crecimiento prostático benigno más prostatitis con un 83.33%, seguido de cerca por la prostatitis solo con un 66.66%, el crecimiento prostatico benigno solo con un 50.04% y en menor cantidad el cáncer prostático sólo con un 33.33%
Cuando el cáncer prostático es de bajo volumen, usualmente es isoecoico. El carcinoma intraductal, tiene una apariencia ecográfica triangular y se disemina a lo largo de los conductos, los cuales están en la zona periférica y en la zona central de McNeal, ambas zonas, en la periferia de la glándula prostática (glándula externa). Se localiza en el extremo distal de la uretra prostática y se insinúa hacia la zona del verumontanum, dando con ésto, una apariencia triangular hipoecoica característica.
Debemos indicar que no sólo el cáncer prostático produce imágenes hipoecoicas. Así vemos que el crecimiento prostático quístico-nodular podría tener áreas hipoecoicas que no son cáncer; el tejido prostático atrofico causará zonas hipoecoicas que no son cancer; la zona muscular que rodea los conductos eyaculadores en la zona central que usualmente es musculo iiso tendrá caracteristicas hipoecoicas que no son cancer; zonas posteriores a biopsias prostáticas o a prostatitis severas (focales o globales) podrían quedar con caracteristicas hipoecoicas, que no son cancer, asi como posterior a prostatitis granulomatosas ocasionada por numerosas causas.
Es importante definir las características ecográficas de los hallazgos sospechosos de cáncer prostático especificamente de las lesiones focales ya que de ésta manera precisaremos mas acuciosamente su etiología y su significación histológica.
Es asi como resulta importante definir la cantidad de lesiones focales existentes, su ubicación, su característica ecográfica (hipoecoica, isoecoica, ecogenica o hiperecocica, anecoica o con patrones ecograficos mixtos), detallar la precisión de sus bordes, la presencia o no de una halo circundante, la presencia de calcificaciones internas o circundantes, la presencia de calculos propiamente dichos, de cuerpos amilaceos, y las repercusiones que dicha lesion focal produce en el tejido circundante (abultamientos capsulares o periprostáticos a nivel de la grasa periprostática) así como a trasgresiones de la capsula prostatica, ya que tendrán valor pronóstico y trascendencia a nivel del aspecto terapeutico en cualquiera de sus modalidades (1),(6),(8),(15)
MODELO ANATOMO-TOPOGRAFICO DE McNEAL PARA LA GLANDULA PROSTATICA (13),(14)
Donde podremos ver la glandula prostática ecográficamente en varias posiciones y observar con detalle las zonas anatomotopográficas de McNeal, que revolucionaron el mundo de la urología, al tener completa concordancia con la histopatologia, con el pronóstico del caso clínico, con la ecografía prostática endorectal y con los hallazgos en la cirugía de la pieza operatoria, pudiendose con ésto conformar una tríada diagnostica con el tacto rectal prostatico. Abajo vemos el dibujo esquemático del modelo de McNeal (13,14)
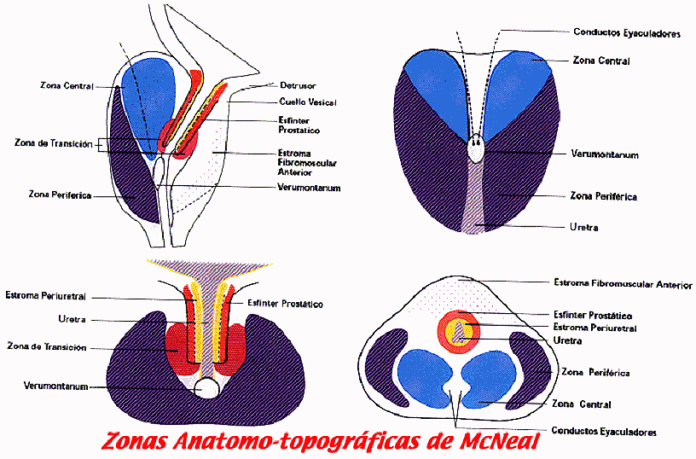
La descripción detallada del modelo anatomotopográfico de McNeal es el siguiente (13-14):
I) ZONAS EPITELIALES (zona glandular)
La constituyen la zona de transición, la zona central, la zona periferica y las glandulas periuretrales. Ellas para su mejor entendimiento se ubican en áreas externas y áreas internas. En el modelo anatómico de McNeal, la uretra es el punto de referencia para ubicar a las estructuras glandulares y las no glandulares.
A. AREAS EXTERNAS
1) Zona Periferica
El 70% del tejido epitelial de la próstata lo constituye la zona periférica. Todos los conductos glandulares de ésta zona drenan en dos canales que atraviesan la zona posterolateral de la uretra prostática. Histológicamente es similiar a las glándulas de la zona de transición y a las glándulas periuretrales (origen embriológico común, a partir del seno urogenital).
La zona periferica es el sitio más frecuente para el desarrollo del cáncer de próstata(80%). En ésta zona no se producirá el crecimiento prostático benigno, pero al igual que el cáncer prostático, si se producirán las inflamaciones-infecciones prostáticas (prostatitis), las cuales no respetan zona prostática alguna. Es mas delgada en la base de la glándula y más ancha en el ápex de la misma. La zona periférica está compuesta de acinos de pequeño tamaño dispuestos regularmente y separados por trabéculas muy delgadas de tejido fibromuscular.
La zona periférica es tambien el sitio predilecto de la prostatitis crónica, compartiendo incidencias pero en menor grado con la zona de transición. Debemos describir la presencia de cambios hipoecoicos relacionados con la inflamación crónica. Debemos referir si dichos cambios hipoecoicos son multifocales, difusos o focales.
Debemos precisar el tipo de calcificación que podríamos tener como parte de los hallazgos ecograficos de las prostatitis crónicas y definir si esas calcificaciones son de la zona periférica en su parte apical, de la zona paramediana cercana a la comisura anterior, en la zona periuretral o en otras áreas de la zona periférica. Deberemos precisar si existiera congestion venosa como parte de los hallazgos en pacientes con prostatitis cronica, sus caracteristicas, es decir si es pericapsular o subcapsular y por ultimo deberemos darle valor al hallazgo de las asimetrías en las vesiculas seminales (15).
Usualmente no se obtienen muestras de ésta zona ni en las prostatectomías endoscópicas transuretrales (RTUP), ni en las prostatectomias abiertas para el tratamiento del crecimiento prostático benigno, lo que resulta de gran importancia ya que podemos tener cáncer diagnosticado por biopsias dirigidas o aleatorias y no tener positividad de cancer en las biopsias de los fragmentos enviados al patologo luego incluso de una extensa resección prostática transuretral, o inclusive luego de una prostatectomía retro o suprapubica de tipo simple, no radical.
2) Zona Central
Contiene el 25% del tejido glandular-epitelial prostático. El distintivo de ésta zona son los conductos eyaculadores que dividen por la mitad ésta zona. Los conductos glandulares de la zona central se originan a nivel de los conductos eyaculadores drenándose sobre el verumontanum a nivel del ápice prostático. La zona central es morfológica y funcionalmente diferente de las otras regiones glandulares.
Al contrario que la zona periférica ésta es mas ancha en la base y mas delgada en el apex de la misma, a la altura del verumontanum. Se origina de los conductos wolffianos, al igual que los conductos eyaculadores, vesículas seminales y conducto deferente. En ésta zona no se producirá el cáncer prostático. La zona central, está compuesta de ácinos de gran tamaño dispuestos irregularmente y separados por trabéculas gruesas de tejido fibromuscular. Se obtienen pocas muestras de ésta zona, en las prostatectomías endoscópicas
B. AREAS INTERNAS
1) Zona de Transición
Contiene el 5% del tejido glandular-epitelial prostático. Aumentará su volumen con la edad, sobre todo por arriba de 50 años, por cuanto en ésta zona se desarrollará el crecimiento prostático benigno. Los lóbulos o adenomas de la zona de transición, están situados a lo largo de la uretra proximal prostática y con el crecimiento prostático, alcanzarán por su volumen la uretra distal prostática. El tejido glandular de la zona de transición, es desde el punto de vista histológico idéntico al de la zona periférica y ésto tendrá sus alcances en la incidencia del cáncer prostático y en los cuadros inflamatorio-infecciosos (prostatitis).
El crecimiento adenomatoso puede tener patrón homogeneo, quistico, nodular ó mixto. Veremos que con el aumento de volumen de la zona de transición, la próstata aumentará progresivamente su diámetro anteroposterior y se adelgazará la zona de periférica y la zona central.
En la zona de transición, se puede originar el cáncer prostático en aproximadamente 20% de los casos y es una zona que ha adquirido una gran importancia en lo referente a la toma de biopsias prostáticas dirigidas por ecosonografía prostática endorectal, y por la determinación de la densidad del antígeno prostático específico, para diagnósticos más precisos en la detección precoz del cáncer prostático, así como ha adquirido importancia en la determinación exacta del volumen de la zona adenomatosa de la glandula prostática, a través de la ecosonografía prostática endorectal, la cual representa tanto para el médico como para el paciente, un dato de gran utilidad a la hora de cuantificar el volumen del adenoma que deba someterse a cualquier modalidad de tratamiento invasivo o minimamente invasivo, de lo cual hablaremos más adelante.
Todos los nódulos que se presentan en el crecimiento prostático benigno, estarán dentro o adyacentes a la zona de transición. Las células de la zona de transición son inestables "por sí mismas" y tienen facilidad de desarrollar des-diferenciación y proliferación embrionaria, proceso favorecido por la hormona dihidrotestosterona, por los estrógenos y por los factores de crecimiento local. Estos factores que causan proliferación de las células, son importantes porque los antagonistas de la estimulación de la actividad mitótica de la zona de transicion (5-alfa reductasa inhibidores), podrian prevenir potencialmente, el desarrollo del crecimiento prostático benigno y por ende convertirse en elementos de tratamiento, para los problemas ocasionados por el aumento de volumen de la glándula prostática.
2) Glandulas Periuretrales
Representan el 1% del tejido epitelial de la glándula prostática. Pueden contener nódulos, que veremos en la ecografia, pero en menor cantidad de los que podríamos encontrar en la zona de transición. Son glándulas pequeñas y están ubicadas dentro de la musculatura lisa periuretral.
II) ZONAS ESTROMALES (entramado muscular liso)
Hay dos areas tipicamente estromales que son el estroma fibromuscular anterior y el esfinter interno o lisoesfinter a nivel del cuello vesical.
1) Estroma fibromuscular anterior
Se deriva de la musculatura lisa prostática y del tejido fibroso de la superficie anterior de la próstata. Rodea la uretra en la zona apical prostática y en la base prostática, ocupando la superficie anterior prostatica. Tiene un rol importante en la sintomatologia urinaria asociada a obstrucción dinámica-funcional de la salida vesical por hipertonia simpática (alfa-1 adrenergica).
Conocer su relación con el componente epítelial (glandular), es decir el radio epitelio/estroma en un futuro cercano, será trascendental para la obtención de resultados terapeúticos exitosos, con las diversas modalidades de tratamiento en lo referente al crecimiento prostático benigno.
El estroma fibromuscular es responsable de los estados de "hipertonía" de la trama que rodea la próstata basal y apical y por lo tanto, será su relajación, el objetivo perseguido por los tratamientos médicos para el crecimiento prostático benigno, a través de los bloqueantes alfa-1 adrenérgicos y de relajantes musculares lisos tipo benzodiazepinas.
2) Esfinter interno o lisoesfinter
Estructura muscular lisa derivada de la musculatura lisa que rodea el segmento uretral proximal y la base de la vejiga, hasta la parte proximal del verumontanum.
Su función es la de prevenir la eyaculación retrógada, al elevarse durante el coito y contiene terminaciones nerviosas y receptores alfa y beta adrenérgicos. Es el objetivo en los tratamientos farmacológicos y/o quirurgicos, en la discinergia o incoordinación detrusor-esfinter interno, patología vista con frecuencia en poblaciones masculinas jóvenes.
Contiene receptores colinérgicos, receptores alfa adrenérgicos, y beta adrenérgicos que actúan en la micción, facilitando la apertura cervical (salida vesical) y en la fase de almacenamiento urinario vesical y en la eyaculación donde ejercen un efecto elevador del cuello vesical (cierre de la salida vesical).
Es fundamental en los casos de discinergia o incoordinación del esfinter interno (cuello vesical) y en casos de disturbios psiconeurológicos coincidentes con el sindrome de hipertonía del piso perineal o espasticidad del piso pelvico muscular.
INDICACIONES de ECOSONOGRAFIA PROSTATICA ENDORECTAL (1-6),(8-11),(15-20)
1) Como parte de la evaluación de pacientes que tienen un tacto prostático anormal, con nódulos duros y no ocasionados por procesos inflamatorios (sindromes de prostatitis) o glándulas prostáticas de consistencia petrea o leñosa (con alta sospecha de cáncer).
2) Evaluación de pacientes con antígeno prostático específico-PSA anormal (PSA total alto por arriba de 2.5 en la Escuela Norteamericana de Urología (AUA) o por arriba de 3 en la Escuela Europea (EAU) o porcentaje de PSA libre o tambien llamado Relación PSA libre/total menos de 15% y más aun por debajo de 10%.
3) Como guía en la realización de biopsias prostáticas dirigidas.
4) En pacientes que habiendosele realizado biopsias prostáticas dirigidas digitalmente y no ecograficamente han sido negativas para cáncer.
5) En pacientes con sintomatología relacionada a la próstata o a las vesiculas seminales, o a la salida vesical, que no esté claramente definida.
6) En pacientes con stress psicológico, por el miedo al cáncer en general (cancerofobia) que deseen descartar patologías neoplásicas prostáticas y que en la actualidad, ayudado por la difusión masiva de información acerca del cáncer de próstata, ha ocasionado un miedo real hacia la enfermedad, que se verá aliviado con la noticia de una ecosonografía prostática negativa para cáncer.
7) En pacientes que al ser estudiados por crecimiento benigno de la glándula, terminarán teniendo en un 15 a 20% de los casos un carcinoma incidental de próstata (T1), que ameritará estudios complementarios como la ecosonografía prostática endorectal.
8) Como parte de los programas de detección del cáncer prostático (Tamizaje o Cribado poblacional).
9) En varones de familias donde haya antecedentes de cáncer de próstata (historia familiar por linea paterna).
10) Después de diagnosticar un cáncer prostático incidental (T1)
11) Para precisar el estadio de un cáncer de próstata, dado que podría cambiarse radicalmente el tipo de tratamiento en función del mismo.
12) En pacientes que podrían recibir tratamientos definitivos tipo radioterapia o cirugia radical, pero que los aceptan solamente bajo la condición, de que la enfermedad esté mostrando signos de progresión y es aqui donde la ecosonografía es de gran aporte.
13) Se podría realizar como seguimiento de la radioterapia definitiva en pacientes que desarrollen progresión clínica de su enfermedad o desarrollen elevación del PSA sérico (recaida bioquímica), por arriba de 0.2 y/o 0.5 ng/dl, de acuerdo a la escuela urológica seguida y de acuerdo al tipo de tratamiento(s) definitivo(s) dados al paciente.
14) Como seguimiento de cirugía ó prostatectomia radical, si hubiera sospechas clínicas de recurrencia local o elevación de su PSA, o si tuvieramos complicaciones de la salida vesical (contractura de cuello vesical o cicatrización viciosa del cuello vesical).
15) En pacientes con enfermedad metastásica del cáncer de próstata, pero en quienes se desconoce la presencia de tumor en la glandula prostática (sitio primario).
16) En pacientes con nódulos prostáticos hipoecoicos, isoecoicos o ecogenicos, con características ecográficas compatibles con una enfermedad tumoral prostática, en quienes la biopsia previa, ha sido negativa para cáncer.
17) En todo paciente que requiera tener una ecosonografía prostática comparativa, para ulteriores evaluaciones en patologías de crecimiento prostático benigno, cáncer prostático y prostatitis.
18) En aquella población considerada de "alto riesgo" (afroamericanos, pacientes con historia familiar de cáncer prostático por linea paterna, pacientes con PSA alto sin confirmación histológica, en pacientes con PIN de alto grado, o ASAP, o HAA, en biopsias prostáticas previas, en programas de despistaje y detección precoz del cáncer prostático.
19) En hombres bajo estudio de infertilidad con azoospermia de bajo volumen con ausencia de atrofia testicular, en oligospermia severa (menos de 5 mill. de espermatozoides por ml) de bajo volumen y con valores de FSH (hormona folículo estimulante) normales, que se quiera descartar anomalías estructurales que expliquen la azoospermia (quistes utriculares, quistes vesículas seminales, quistes en conductos eyaculadores, abscesos en vías seminales, abscesos en glándula prostática cercano a los conductos eyaculadores), en anomalias prostáticas a la palpación rectal, en pacientes con eyaculación retrógada inexplicable, en pacientes con alteraciones importantes de la motilidad espermática y/o de la morfología espermática. En pacientes con transtornos de la eyaculación, en pacientes con anomalias estructurales del sistema urinario, y en pacientes que tengan historias de prostatitis con contaje de leucocitos elevados en semen.
Cuando se realizan ecosonografias prostaticas endorectales deberemos tener en cuenta que tipo de proyecciones (axial-transversal o sagital-longitudinal) son las mas adecuadas para obtener los mejores resultados en nuestra investigación y asi veremos que las proyecciones axiales son las mas aconsejadas para buscar asimetrias glandulares, para precisar detalles de los aspectos laterales glandulares, asi como para precisar los bordes externos de la prostata y las proyecciones sagitales serán las mas apropiadas para definir los hallazgos a nivel de la base prostática o del apex o vertice prostático, área ésta ultima de gran importancia en los hallazgos de cáncer, ya que resulta difícil en el diagnostico, y tendrá tambien repercusiones en el estadiamiento correcto, en el pronóstico del caso y en los planeamientos quirurgicos durante la cirugía radical prostática, ademas las proyecciones sagitales serán las ideales para precisar aspectos de los conductos eyaculadores (quistes, calcificaciones, estudios de hemospermia, estudios de infertilidad obstructiva, estudios de infecciones seminales entre otras patologías), y de la uretra prostática y de las vesiculas seminales, estas últimas de mucha importancia en el estadiamiento del cáncer prostático y en los aspectos pronósticos y quirúrgicos de las cirugias radicales prostáticas.
En lo referente a la realización de las biopsias prostáticas, debemos saber que ambas proyecciones deberán considerarse de acuerdo a lo mencionado anteriormente, ya que dependiendo del área estarán indicadas las proyecciones adecuadas para la toma de biopsia prostática dirigida por ecosonografía prostática (5),(18),(20-22)
HALLAZGOS DE LA ECOSONOGRAFIA PROSTATICA ENDORECTAL EN LOS CASOS CON CRECIMIENTO PROSTATICO BENIGNO (1-3),(5,6),(8-11),(15-17),(20),(22),(24-27),(29,30)
La ecografía prostática endorectal, está considerado como el método clínico de mayor utilidad para poder diagnosticar con seguridad la presencia de crecimiento prostático benigno, prostatitis y cáncer prostático.
La determinación del volumen de la zona de transición y su relación con el volumen global de la glándula prostática, no sólo será de gran utilidad clínica para el urólogo que conduzca el caso, sino que será correlacionable con la sintomatologia que presente el paciente y por ende con la puntuación del score de síntomas utilizados (IPSS, AUAss), con los hallazgos urodinámicos que diagnostiquen una obstrucción urinaria infravesical (Q. max baja y presión máxima del detrusor alta en la uroflujometría con cistometría simultánea), asì como será correlacionable con la posibilidades de cuadros de retención aguda de orina que puedan presentarse en el curso de la evolución clínica del paciente.
Tendrá un rol importante en la evaluación pre y post-tratamiento del tratamiento farmacológico en el crecimiento prostático benigno, o en tratamientos minimamente invasivos como la electrovaporización de próstata, las incisiones prostáticas, la ablación prostática por laser, o la utilización de termoterapia.
LAS CARACTERISTICAS ECOGRAFICAS DE LA GLANDULA PROSTATICA, EN EL CRECIMIENTO PROSTATICO BENIGNO, EN EL CANCER PROSTATICO Y EN LAS PROSTATITIS, SON REFLEJO DE SU COMPOSICION HISTOLOGICA.
Así vemos como en hombres jóvenes es imposible distinguir las zonas internas de las zonas externas de la glándula prostatica, es decir tienen poca definición. Cada incremento en volumen del crecimiento prostático, producirá un aumento en las dimensiones anteroposteriores, que normalmente están por debajo de 2.5 cm y ésto demarcará perfectamente, el territorio ecográfico de las dos zonas, es decir que al verse de manera nítida la demarcación anatómica de la zona de transición y de la zona periférica significará que ya hay un aumento del volumen de la zona de transición y esto a su vez confirmará que ya estamos en presencia de un crecimiento prostático benigno.
Por debajo de los 40 años la glándula prostática está conformada principalmente por la zona periférica y de manera secundaria por la zona central, ambas como sabemos conformando la próstata externa. Por lo cual podríamos inferir que la próstata interna, que la conforman la zona de transición y las glandulas periuretrales, se comenzará a desarrollar despues de la tercera década de la vida de un hombre.
En el scan axial o transversal, la glándula prostática tiene una forma triangular y en el plano sagital o longitudinal podemos notar la uretra prostática de diámetro relativamente ancho y sin ningún tipo de dirección curvilinea, sino más bien rectilinea y quizás solo levemente curvilinea en el segmento distal de la uretra prostática (ápice), llegando al verumontanum.
En la medida que la próstata aumenta de volumen en la zona de transición (adenomatosa por excelencia), la forma pasará de elipsoidal, con diametro transversal mayor que el diámetro anteroposterior, a forma redondeada, donde el diámetro anteroposterior será mayor que el diametro transversal. En la medida que la glándula prostática aumenta de volumen, es lógico pensar, que la uretra prostática será insuficiente para albergar los adenomas y en consecuencia habrá un crecimiento hacia el interior de la vejiga a través del cuello vesical, (crecimiento intravesical, bien sea por un gran lobulo medio, o por los lobulos laterales de Lowsley que ya no pueden ser contenidos en el compartimiento uretral prostático).
El ecopatrón observado en la evolución del crecimiento prostático benigno dependerá del volumen alcanzado, por lo cual tendremos que en los inicios del crecimiento (prostatas por arriba de 20 gramos), ésta tendrá la zona de transición parauretral con caracteristicos hipoecoicas. Posteriormente el ecopatrón será mixto, con zonas hipoecoicas alternando con zonas hiperecoicas o ecogénicas. En ésta etapa pueden verse calcificaciones finas, moderadas o gruesas, sobre todo en la zona limítrofe entre la zona de transición y la zona periférica.
Con el aumento progresivo del volumen, veremos la presencia de nodulos inicialmente isoecoicos, que posteriormente se hacen ecogenicos o hiperecoicos debido a su confluencia. Este es el patrón nodular de crecimiento adenomatoso de la zona de transición, pero podríamos tener tambien un patrón de crecimiento quistico-nodular, por lo cual veríamos zonas francamente hipoecoicas (quisticas) alternadas con zonas ecogenicas o hiperecoicas y lo que vemos frecuentemente es que el crecimiento adenomatoso es usualmente asimétrico entre el lóbulo derecho y el lobulo izquierdo de Lowsley.
Las zonas quísticas se producen por obstrucción de los conductos prostáticos debido al aumento del componente estromal (musculatura lisa). La zona periférica se comprimirá con el crecimiento de la zona de transición y se volverá más ecogénica de lo normal.
En lo referente a la zona de transición, ésta puede tener varias formas de presentación. Pueden existir adenomas pequeños ecogénicos, con ecogenicidad mixta por tejidos heterogeneos y con degeneración quistica. Existen próstatas que parecen normales, pero que tienen un lóbulo medio que se evidencia mucho mejor en las vistas sagitales o longitudinales. La zona de transición es hipoecoica, en comparación con la zona periférica, la cual es isoecoica.
La capsula quirúrgica es aquella zona que divide el crecimiento adenomatoso es decir el borde posterior de la zona de transición, de la zona periférica, es decir es la frontera entre la zona externa y la zona interna de la glándula. Vemos también con frecuencia la presencia de multiples nódulos dentro de la zona adenomatosa, con abultamientos capsulares pero sin comprometer la integridad de la misma. Estos nódulos de manera característica tendrán un halo hipoecoico, denotando su naturaleza benigna, no así los nódulos de posible etiología maligna, donde se confunden sus límites con el tejido circundante.
En pacientes con crecimiento prostático benigno podremos ver calculos intraglandulares que usualmente estarán ubicados hacia la parte posterior de la zona de transición, muy cercanos a la zona periférica y tambien podrán verse los cuerpos amiláceos, ambos con la misma etiología. Los calculos intraglandulares son debidos al estasis del fluido prostático en los conductos glandulares que están comprimidos por el adenoma que se expande, lo cual favorecerá la formación de las concreciones (cálculos) y de los cuerpos amilaceos.
Por todo lo antes mencionado se comprende la gran importancia que ha adquirido la ecosonografía prostática endorectal en los pacientes con crecimiento prostático benigno, no sólo por los aportes que nos dá desde el punto de vista de detalles anatómicos de gran importancia para planificar un esquema de tratamiento, sino tambien para descartar enfermedades inflamatorias, que tambien alteran los esquemas terapeuticos, asi como descartar la presencia de posibles focos de cáncer prostático con lo cual estaríamos haciendo despistaje de cáncer de próstata en etapas precoces.
ECOSONOGRAFIA PROSTATICA ENDORECTAL EN CANCER PROSTATICO (1-6),(8-11),(16-23),(26),(29),(31)
Se ha convertido en una de las pruebas más importantes, dentro de la evaluación clínica de los pacientes sometidos a programas de despistaje del cáncer próstatico, no sólo por sus aportes imageneológicos sino por su trascendencia en la toma de biopsias prostáticas dirigidas, las cuales sin duda alguna han incentivado la cirugía prostática radical al tener diagnosticos histopatologicos positivos para cáncer, usualmente en etapas precoces de su evolución clínica (estadio T1-T2).
Siempre se deberá puntualizar, que no deberá utilizarse como prueba única para el despistaje del cáncer prostático y que no sustituye al tacto prostático y que más bien, deberá integrarse a la determinación sérica del antígeno prostático específico-PSA y al tacto prostático, cuando éstos den resultados anormales, ya que es la unión de los tres, la que nos dará una especificidad y una sensibilidad diagnostica elevada.
En 1992 Siders-Lee(32) publicaron un trabajo de investigación donde realizaron ecosonografía prostática endorectal en aquellos casos donde había cáncer persistente o recurrente y que habían recibido Radioterapia. En éstos casos el patólogo tenía grandes problemas para poder aplicar los criterios histológicos diagnósticos y ésto debido a los cambios inducidos por la radiación sobre el tejido glandular prostático que podría confundirse facilmente con un cáncer prostático irradiado.
INDICACIONES DE ECOGRAFIA PROSTATICA ENDORECTAL EN PACIENTES CON CANCER PROSTATICO O BAJO SOSPECHA DE TENERLO
Las indicaciones formales de ecosonografía prostática endorectal en pacientes con cáncer prostático conocido o en quien se sospeche su presencia son las siguientes:
1. Pacientes con tacto digital prostático sospechoso de cáncer (dureza importante, nodulos duros, o próstata con alternancia de consistencia en la extensión de la glándula prostática, o próstata fija a estructuras cercanas.
2. Pacientes que tengan alteraciones bioquímicas de la pesquisa de cáncer prostático (antígeno prostático específico) en todas sus modalidades o inclusive en casos donde los índices oncológicos realizados con la ayuda de la ecosonografía prostática (PSAd ZT o PSAd) con o sin alteraciones en el tacto digital prostático.
3. Para precisar el estadiamiento, sobre todo local-regional, del cáncer prostático, al saber su relación con la capsula prostática, con las vesículas seminales, con el apex prostático (área trapezoidal), con la base de la vejiga.
4. Como guia de biopsias dirigidas ecograficamente, tanto en pacientes en programas de detección precoz del cáncer prostático, como en pacientes con anormalidades al tacto rectal, o en pacientes que habiendo sido operados de cirugía radical prostática presentan recaída bioquímica (PSA alto por arriba de 0.2 o de 0.5 segun la escuela urológica que dicte las pautas) por lo cual se piensa en recidiva tumoral local-regional o a distancia, de acuerdo al nivel de PSA total encontrado. Actualmente ésto se está enfocando con mayor cautela de acuerdo tambien al tiempo transcurrido desde el momento de su tratamiento definitivo al momento de la aparición de su elevación del PSA.
5.En programas de tamizaje poblacional para cáncer prostático, lo cual es de gran importancia sobre todo en pacientes de alto riesgo.
6. Como parte del seguimiento de los pacientes tratados con cualquier modalidad de tratamiento para cáncer prostático, bien sea quirurgico radical, como radioterapia, braquiterapia y tratamiento hormonal o en sus modalidades de bloqueo androgénico total o bloqueo androgénico intermitente.
7. Para precisar la eficacia de la salida vesical en un paciente en su periodo pre-tratamiento con cualquier terapia y posteriormente, ya que no debemos olvidar que la dinámica miccional acompaña y muchas veces agrava los casos de crecimiento prostático benigno, cáncer prostático y sindromes de prostatitis.
8. En poblaciones de alto riesgo (raza negra, antecedentes de padres, abuelos paternos o tios paternos con cáncer prostático), con o sin hallazgos positivos tanto en el examen del tacto prostático y con o sin hallazgos anormales en lo marcadores tumorales.
9.Para la determinación de índices tumorales ecográficos densidad de PSA (PSAd), densidad de PSA en la zona de transición (PSAdZT) que en nuestra casuística han determinado la realización de biopsias prostáticas y con ello el diagnóstico de cáncer prostático, cuando todos los otros indicios podian indicar lo contrario.
10.Para determinar la utilidad o no de una cirugía radical prostática posible
¿ EL CANCER PROSTATICO TIENE UN PATRON ECOGRAFICO ESPECIFICO? (1-6),(8-11),(16-23),(26),(29),(31)
La respuesta es no. El patrón ecográfico habitual en la glandula prostática normal, lo vemos representado en la zona periférica de McNeal, la cual, normalmente es isoecoica y nos sirve como patrón de referencia para identificar la ecogenicidad de las otras zonas anatomotopográficas de McNeal.
La ecogenicidad de la zona central, es mayor (ecogénica o hiperecoica), que la de la zona periférica, por la presencia de cuerpos amilaceos y porque hay glándulas mas grandes y más reflectivas. Sin embargo la zona central podría también mostrarse hipoecoica, por la presencia de atrofia glandular y también podría ser isoecoica.
La zona de transición, usualmente es hipoecoica, antes que se desarrolle el crecimiento prostático benigno, es decir en pacientes jóvenes por debajo de 50 años.
En la próstata normal, las estructuras fibromusculares, como el estroma fibromuscular, la pared uretral, los esfinteres periuretrales y los conductos eyaculadores, tendrán una apariencia hipoecoica, al igual que las vesículas seminales, que normalmente son hipoecoicas.
A pesar de que los tumores en la zona periférica, son hipoecoicos, la reflexión de las ondas ultrasónicas, entre el estroma prostático y los fluidos acinares y el estroma reemplazado por tumor glandular infiltrante, podremos ver en un 25 a 30% de los casos, lesiones hiperecoicas o ecogénicas, que tambien podrían ser cáncer y lesiones cancerosas isoecoicas.
HALLAZGOS ECOSONOGRAFICOS QUE NOS INDICAN LA POSIBLE PRESENCIA DE CANCER PROSTATICO
1. Podriamos tener una alteración de los patrones ecográficos normales de cada zona, hay una falta de discordancia acustica que son los cambios de reflexión acustica en tejidos adyacentes que permiten la diferenciación de uno respecto a otro.
2. Podriamos tener una falta de definición de las zonas anatomo-topograficas de McNeal, es decir, tendremos dificultad en precisarlas.
3. Podriamos tener irregularidades (abultamientos o trasgresiones de la capsula prostatica o de la grasa periprostática) con infiltraciones u obliteraciones de la misma
4. Podriamos tener imagenes focales con características particulares (diferente ecogenicidad que el tejido circundante, sin halo circundante y en ocasiones con calcificaciones en su interior y que al estar en areas límites laterales deforman o trasgreden la capsula prostática con sus repercusiones en las estructuras vecinas (grasa periprostatica).
5. Podriamos tener áreas pequeñas o extensas de la glandula interna o externa irregular y deformada.
6. Podriamos tener una próstata no homogenea y no simétrica
7. Podriamos tener francas zonas hipoecoicas (lesiones focales) en áreas externas de la zona de transición o en areas periféricas (ZT ó ZP)
8. Podriamos tener engrosamiento de los paquetes vasculonerviosos (9)
9. Podriamos tener dificultades para poder visualizar los conductos eyaculadores en la zona central, en un paciente con elevaciones del PSA (9)
10. El cáncer prostático podría disminuir la ecogenicidad de la glándula periférica ya que debería ser mas ecogenica que la zona interna.
11. El cáncer prostático podría ocasionar irregularidad de la capsula quirurgica, es decir falta de continuidad en su trayectoria.
Para mejorar la posibilidad de diagnosticar un cáncer prostático sobre todo aquellos focos sospechosos pero dificiles de precisar, deberemos aumentar la frecuencia para tener mejor resolución, ajustar la escala de energia, cambiar la ganancia, ajustar la curva de compensación tiempo-ganancia para una penetración adecuada del ultrasonido a estructuras profundas (6),(9)
Hay un 10 a 15% de probabilidades de que una lesión no-hipoecoica sea cancer prostático, con lo cual debemos quitar de la mente del urólogo-ecografista, la asociación "lesión hipoecoica = cáncer", porque hemos visto que lesiones, con otras caracteristicas ecográficas, tambien pueden, en definitiva, ser cáncer.
Cuando veamos imágenes hipoecoicas en areas externas de la glándula (zona de transicion o zona periférica) deberemos siempre confrontarla con el tejido normal de la zona respectiva, deberemos compararla con la zona contralateral y no conformarnos con las zonas habituales de cáncer prostático, sino buscar tambien en zonas no comunes como las superficies anterolaterales y buscar en areas apicales o basales con diferente ganancia y con diferentes proyecciones, sobre todo cuando se trata de un paciente que se le han hecho varias biopsias prostáticas por elevaciones sostenidas del PSA.
Los tumores anaplásicos, es decir con un patrón histológico muy indiferenciado, podrían ser ecogénicos o hiperecogénicos, por la fibrosis del estroma, estimulada por el mismo cáncer prostático. El tumor prostático podría cambiar su patrón ecográfico en relación a la zona anatomotopográfica de McNeal donde se desarrolle.
En la zona de transición, es dificil detectar el cáncer prostático, ya que ésta zona, es por esencia hipoecoica y el hecho de que se puedan ver patologías como cálculos prostáticos, cuerpos amilaceos, adenomas prostáticos y posibles antecedentes quirurgicos de la próstata, podrían confundir al urólogo-ecografista.
Tendremos cáncer prostático, no sólo de apariencia hipoecoica, sino tambien con patrones ecográficos isoecoicos e hiperecoicos ó ecogénicos.
La zona de transición es asiento del 20% de los canceres prostáticos y para definir mejor una posible lesión cancerosa debemos fijarnos en la irregularidad de la capsula quirúrgica, si son unicas e hipoecoicas ya que serían consideradas altamente sospechosas, ya que si son multiples y distribuidas irregularmente son casi siempre benignas.
Segun Rifkin y Resnik(9) 35% de las lesiones hipoecoicas vistas en las areas externas (zona de transición-ZT y zona periférica-ZP) serán malignas, un 25-30% de las lesiones mixtas, 10-15% de las lesiones isoecoicas y 10% las lesiones hiperecoicas o ecogenicas.
SIGNOS ECOSONOGRAFICOS SECUNDARIOS EN CANCER PROSTATICO CON PATRON ECOGENICO
Las imágenes hiperecoicas ó ecogénicas, contienen fibrosis estromal y ésto abre una perspectiva más amplia en la interpretación de las imagenes ecogenicas de la ecosonografía prostática endorectal.
Según Bree de la escuela urológica de Ann Arbor en Michigan (33), describe cuatro tipos de patrones histológicos correlacionados al cáncer prostático, con caracteristicas ecográficas hiperecoicas o ecogénicas:
1) Carcinoma cribiforme con comedonecrosis. Tiende a tener calcificaciones distróficas, vistas como calcificaciones dentro de las lesiones hipoecoicas. Esto es considerado un signo de cáncer avanzado. El crecimiento tumoral, sobrepasará la capacidad de vascularización y por lo tanto ocurrirán las calcificaciones distróficas
2) Desmoplasia o fibrosis estromal (componente musculo liso)
3) Estructuras tipo cristaloides, en el interior o rodeando el cáncer prostático, dando una hiperecogenicidad característica.
4) Histología invasiva de bajo grado de diferenciación (grado III, ó Score Gleason 8-9-10)
Uno de los problemas que se nos presenta es cómo podríamos detectar aquellos canceres de patrón ecográfico isoecoico, los cuales no podemos verlo, por cuanto adoptan el mismo patrón ecográfico del resto del tejido circundante, haciendo difícil su identificación. La respuesta, la podriamos buscar, en los signos secundarios que nos harían sospechar la presencia de una lesión cancerosa.
DIEZ SIGNOS ECOSONOGRAFICOS SECUNDARIOS EN CANCER PROSTATICO CON PATRON ISOECOICO
De gran importancia en aquellos casos donde muchas veces no tendremos siquiera indicios al tacto rectal, ni en las fracciones usuales del antigeno prostático específico-PSA ni en la ecosonografía estandar, por lo cual tendremos a disposición no sólo las fracciones del PSA no frecuentes como el PSAd y el PSAdZT que se realizan con el complemento de la determinacion de volumen de la próstata global y el volumen de la zona de transición prostática, sino de los signos que a continuación señalamos:
1) Asimetría de la glándula prostática, sobre todo de la zona periférica donde debemos comparar ambas zonas periféricas durante el scan axial o transversal con aumento considerable del tamaño de las imágenes y si fuera el caso, colocar zoom, en las áreas dudosas para poder observar....
2) Abultamientos o irregularidades capsulares, o trasgresión de la capsula prostática o de las áreas peri-prostáticas.
3) Alteración de la grasa periprostática, sobre todo disminución circunscrita de la misma.
4) Areas de atenuación ecográfica (cambios en el comportamiento ecográfico de áreas que deberían tener un patrón homogeneo)
5) Dificultad en poder precisar la distribución anatómica zonal de McNeal, es decir, límites no precisos o confusos, tanto de las zonas internas como de las zonas externas de la glándula prostatica.
6) Nódulos isoecoicos, sin halo hipoecoico circundante, éste último característico de nodulo inflamatorio benigno
7) Alto índice de sospecha por parte del examinador en base a tacto prostático, niveles de PSA total, PSAd, PSAdZT, PSAv, o relación PSA libre/total o % de PSA libre, aspectos ecosonográficos y pertenecer a un grupo de alto riesgo para poder tener un cáncer prostático con hallazgos previos de tener lesiones premalignas tipo PIN de bajo grado o de alto grado, o HAA (hiperplasia adenomatosa atipica) o ASAP (proliferación acinar atipica pequeña)
8) Apariencia ecográfica "diferente" en relación a un previo examen ecográfico.
9) Crecimientos asimétricos no sólo de la zona periférica, sino también de la zona de transición.
10) Cuando en un crecimiento prostático supuestamente benigno, no vemos una clara diferencia o delimitación, entre la glándula externa y la interna, debemos pensar en la posibilidad de una patología tumoral prostática (3)(6)(9)
CORRELACION ECOGRAFICA-HISTOLOGICA EN CANCER PROSTATICO (5),(18),(34-36)
No existe la menor duda de que podremos tener una correlación entre el grado de diferenciación celular que tenga el tumor y la apariencia que dicho tumor pueda exhibir en la ecografía prostática endorectal .
Sabemos de una manera general que un cáncer prostático con grados de Gleason elevado (igual o más de 2) y Score de Gleason tambien elevados (8,9,10) tendrá mas fibrosis y por ende será mas ecogenico (hiperecoico).
En estudios de investigación del Baylor College, en Houston, se determinó, la apariencia del cáncer de próstata, a través de ecosonografía prostática endorectal y se correlacionaron las imágenes ecográficas, con el examen histopatológico global de la próstata, una vez extraida, a través de cirugias radicales.
Las conclusiones más destacadas de éstas investigaciones fueron:
1) Tumores no palpables, estadio A(T1), se pudieron detectar ecográficamente en 38% de los casos, debido a que en 20% de ellos, había áreas hipoecoicas. El 44% de los estadios A2, eran hipoecoicos. El 80% de los estadios A1 y el 56% de los estadios A2, tenían patrón isoecoico.
2) En los estadios palpables (estadio T2-T3-T4), el 83%, tuvieron lesiones hipoecoicas. Fornage, Jefe de la Sección de Ultrasonido, del Departamento de Radiología del MD Anderson en Houston-Texas(3), señala que los pacientes con estadio T3, donde conceptualmente el tumor ha penetrado la capsula y es marcadamente asimétrico, el ecopatrón será mixto-heterogeneo, con áreas primarias hipoecoicas con irregularidades capsulares, únicas o multiples.
3) Existe una correlación entre el tamaño de la lesión tumoral (volumen tumoral) y su ecogenicidad. A medida que el volumen tumoral aumenta, aumentará tambien la hipoecogenicidad de dicho tumor. Sin embargo, aún así, el 19% de los tumores mayores de 2 cm, no pudieron ser visualizados ecograficamente. En un 89% de los casos, tampoco pudieron ser visualizados focos pequeños de tumor, presentes en glandulas prostáticas con un tumor predominante de gran volumen.
4) Thomas Stamey y John McNeal, investigadores de la Universidad de Stanford (13),(37), aportaron su gran contribución, en demostrar la relación entre el volumen tumoral, el estadio patológico y el pronóstico. Demostraron una fuerte relación, entre el volumen tumoral y la incidencia de extensión extracapsular, invasión de vesículas seminales y metástasis ganglionares. Por lo tanto, si pudieramos estimar, de manera exacta, el volumen del tumor prostático presente, pudieramos tener, un dato de significación pronóstica y de gran valor para el estadiamiento clínico del caso respectivo. Lee, ha propuesto un sistema de estadiamiento, basado en el tamaño del tumor visible ecográficamente. En la mayoría de los casos, el tumor visualizado ecográficamente, es de volumen menor, que el evidenciado en la realidad en las secciones histológicas.
5) Hay correlación entre la ecogenicidad tumoral y el grado de diferenciación celular. Los tumores hipoecoicos, son más propensos a ser pobremente diferenciados o moderadamente diferenciados, mientras que los tumores isoecoicos, tendieron a ser bien diferenciadas o moderadamente diferenciadas. Solo el 11% de próstatas con tumores con score Gleason 2-3-4, pudieron ser visualizados por ecosonografía, mientras que el 75% de aquellos con score Gleason 5-6-7, pudieron ser detectados ecográficamente.
MIENTRAS MAS DIFERENCIADOS (menos agresivos) SEAN LOS TUMORES PROSTATICOS, MENOS SE PODRAN VER DE MANERA CLARA Y PRECISA EN LA ECOSONOGRAFIA PROSTATICA ENDORECTAL.
A MAYOR BENIGNIDAD DEL TUMOR, MENOR POSIBILIDAD DE PESQUISA ECOGRAFICA, SIENDO ESTA UNA CARACTERISTICA QUE ENSOMBRECE EL PANORAMA DE LOS CASOS QUE PODRIAN TENER UN EXCELENTE PRONOSTICO DE PODER SER DIAGNOSTICADOS PRECOZMENTE Y POR ENDE TRATADOS PRECOZMENTE.
6) Sabemos que el 30-35% de los tumores prostáticos, en estadios precoces, no podrán detectarse ecosonograficamente. Los tumores prostáticos menores de 4 mm, son muy difíciles de detectar y ván más allá de las posibilidades tecnológicas ecográficas actuales.
7) La mayoría de los canceres pequeños, no reemplazan completamente las estructuras prostáticas normales, sino que más bien, se infiltran, entre los ácinos normales, produciendo un ecopatrón, practicamente normal.
8) En la experiencia del Baylor College en Houston-Texas (38,39) los tumores en estadio A (T1), son isoecoicos en el 59% de los casos y estarán localizados principalmente en la zona de transición. Por lo tanto, los canceres prostáticos estadio A(T1), son difíciles de distinguir del patrón ecomixto de la zona de transición, al contrario de lo que sucede, con los pacientes que tienen tumores estadio B (T2), donde la mayoría, son facilmente distinguidos por el ecopatrón homogéneo de la zona periférica, donde estarán principalmente ubicados y es aquí donde tiene importancia la toma de biopsias de la zona de transición.
9) Pequeñas lesiones en la zona periférica comprimidas por un gran crecimiento prostático benigno, son bastante difíciles de detectar ecograficamente. Los tumores ecogénicos o hiperecoicos, tambien son difíciles de conseguir y los veremos en carcinomas ductales o comedocarcinomas, ya descritos anteriormente.
10) En relación al PIN (neoplasia prostatica intraepitelial), sabemos que es sinónimo de que pueda existir una displasia severa o un cáncer de la próstata, sobre todo cuando es de alto grado. A pesar de que se describe como de patrón hipoecoico, en la practica clínica diaria ecográfica, no se ha podido detectar facilmente el PIN y ésto debido a que las áreas de displasia severa, son usualmente muy pequeñas y son similares a los tejidos próstaticos circundantes normales.
11) Rifkin y Resnick, en su libro de Ultrasonografía del Sistema Urinario(9), hacen una comparación, entre la descripción anatómica prostática de Lowsley y la de McNeal, basados en la frecuente utilización, que aún hoy en día, hacen urólogos de todo el mundo con la antigua descripción prostática por la nomenclatura de Lowsley (12)
Denominación antigua Denominación actual (McNeal)
Lóbulo anterior de Lowsley = Estroma Anterior Fibromuscular
Lóbulo medio de Lowsley = Zona Central (ZC)
Unión del lóbulo posterior y de
los dos lóbulos laterales de Lowsley = Zona Periférica (ZP)
Lóbulos laterales de Lowsley = Zona de Transición (ZT)
Los orígenes del cáncer prostático, por lo tanto, están en un 80%, en las zonas externas de la glándula, y de éstas 70%, en la zona periférica y 10% en la zona central (que a pesar de su nombre, forma parte de la glandula externa), 20% de los canceres prostáticos, estarán originados en la glándula interna, representada en su totalidad, por la zona de transición.
12) En los orígenes del crecimiento prostático benigno, la región interna de la glándula es la que tendrá un rol predominante y de ésta región tenemos que el 95%, está ubicada en la zona de transición y el 5%, estará ubicada en el tejido glandular periuretral.
En conclusión, los adelantos en la tecnología aplicada al ultrasonido en todas las áreas, en especial para la urológica, han redundado en una mayor facilidad de operatividad, en una mejor resolución de imágenes y por supuesto en una mayor ayuda para el urólogo en relación al estudio de pacientes para el despistaje, diagnostico y tratamiento de pacientes con cáncer de próstata.
La ecosonografia prostática endorectal nos ayudará en la detección precoz del cáncer de próstata, en su estadiamiento y en su monitoreo.
Los seguimientos del paciente bajo tratamiento, por cáncer de próstata a través de la ecosonografía prostática, nos darán, una mayor confianza, tanto a nosotros como al paciente, lo cual desde el punto de vista de su calidad de vida, resultará en extremo valioso.
Tambien servirá de base, para la indicación formal de tratamientos coadyuvantes tipo Radioterapia, Terapia Hormonal, Quimioterapia, Crioterapia y/o Braquiterapia, si fuera necesario.
VEINTE CONSEJOS IMPORTANTES DE LA ECOSONOGRAFIA PROSTATICA ENDORECTAL
1. La ecosonografía prostática endorectal, es más precisa en la detección de cánceres mayores de 2 mm de volumen, que en aquellos menores de 2 mm.
2. La extensión extracapsular del cáncer prostático pudo ser detectada, sólo en aproximadamente un 60% de los casos.
3. La ecosonografía prostática endorectal, nos permitirá cuantificar el volumen tumoral, así como guiar la aguja de biopsia a la lesión sospechosa, o a la capsula, o hacia las vesiculas seminales y calcular la densidad del PSA (PSAd), al conocer el volumen prostático.
4. Una de las desventajas, fué la variabilidad del observador y la alta frecuencia de falsos negativos, debido a la eventualidad de canceres prostáticos isoecoicos o hiperecoicos.
5. Sabemos que 14 a 30% de canceres prostáticos, serán isoecoicos y no podrán ser detectados por ecosonografía prostática endorectal, por lo tanto habrá un porcentaje significativo de canceres prostáticos, que no podrán ser exitosamente biopsiados a través de la guia de la ecosonografía, siendo éste, un punto a favor de la realización de biopsias sistemáticas, no dirigidas por ecosonografía
6. Globalmente la ecosonografía prostática endorectal, tendrá una precisión diagnostica del 65-95% tomando en cuenta todos los estadios, una especificidad del 78-98% y una sensibilidad del 58-88% en poder estadiar un caso de cáncer prostático. El valor predictivo positivo es del 15-35%. Por ende, no debemos basar las evaluaciones de pacientes con cáncer prostático, exclusivamente en la ecosonografía prostática pero si debemos optimizar su realización lo mejor posible (que es la intención de éste trabajo de investigación)
7. Varias entidades pueden dar lesiones hipoecoicas en la ecosonografía prostática endorectal, como por ejemplo, histología normal, inflamaciones agudas o crónicas de la próstata, neoplasia intraepitelial prostatica (PIN) de alto grado, e infarto prostático, e inclusive áreas o zonas que usualmente son ecogénicas, en ciertas circunstancias son hipoecoicas.
8. La utilidad de la ecosonografía endorectal prostática, se ubica, no solo en los programas de despistaje y detección precoz del cáncer prostático, en los cuales, su utilidad es motivo de controversia, sino en la contribución que presta en aquellos casos que presentan hallazgos anormales o dudosos en el tacto prostático y para la realización de biopsias prostáticas dirigidas (biopsias selectivas). Todo ésto ha contribuido al diagnóstico de cánceres prostáticos de escaso volumen, que sin su contribución hubieran pasado desapercibidos.
9. La clave del éxito, no sólo se logra disponiendo del instrumental apropiado y mas actualizado, sino en poder combinar la instrumentación apropiada, con la pericia técnica y clínica aunado a la experiencia y juicio clínico.
10. En la anatomía topográfica prostática descrita por McNeal(13,14), la uretra, sus esfinteres (rabdoesfinter y lisoesfinter) y los conductos eyaculadores son el entramado que soportará las tres zonas glandulares: zona central zona periférica y la zona de transición, que a su vez, son rodeadas por una cápsula prostática y cubiertas en su región anterior por un denso estroma fibromuscular.
11. El 75-80% de los canceres prostáticos los veremos en la zona periférica y 20-25% aproximadamente ocurrirán en la zona de transición y un 5% los veremos en la zona central, por lo cual hay que tomar ésta tres zonas en cuenta para la realización de un examen exhaustivo ecográfico y una toma de biopsias prostaticas de ser necesario de las mismas tres zonas.
12. Los tumores de la zona periférica son usualmente palpables, porque están a menos de 3 mm de la cápsula, pero un 25% de los tumores de ésta zona, se originarán anteriores al nivel del verumontanum y no podrán ser palpables.
EL 25% DE LOS CANCERES PROSTATICOS NO SE PODRAN VER EN LA ECOSONOGRAFIA PROSTATICA ENDORECTAL, POR LO QUE SE INFIERE QUE SON ISOECOICOS, LO CUAL NOS HACE REFLEXIONAR DE LA IMPORTANCIA DE OTROS INDICIOS SUGESTIVOS DE CANCER COMO EL TACTO, Y LAS DIFERENTES FRACCIONES DEL antigeno prostatico especifico-PSA (% de PSA libre o relación PSA libre/PSA total, densidad del PSA en la Zona de Transición (PSAdZT), densidad del PSA (PSAd), PSA total, presencia de lesiones premalignas en biopsias anteriores PIN de alto grado, HAA (hiperplasia adenomatosa atipica), ASAP (proliferacion acinar atipica pequeña) y EN GENERAL AUMENTAR LA PERCEPCION DE ANORMALIDADES ECOGRAFICAS POR LA PESQUISA DE SIGNOS ECOGRAFICOS DIRECTOS E INDIRECTOS QUE AUMENTARÍAN LA SOSPECHA DE QUE EXISTE UN POSIBLE FOCO CANCERÍGENO.
13. La mayoría de los tumores prostáticos, nacen apicalmente y de hecho el ápice de la zona periférica, deberá ser un área importante en la evaluación ecográfica, por cuanto la capsula prostática no rodea el extremo apical de la zona periferica y ésto podría ocasionar, que un cáncer que se origine en ésta zona, pueda diseminarse hacia un área trapezoidal que tiene como límites la uretra, el músculo rectouretralis y la pared rectal, conllevando ésto a un cambio en el pronóstico y al estadio clìnico y patológico de la enfermedad, en etapas incluso precoces.
14. La zona central, tiene una incidencia del 5% como sitio de origen del cáncer prostático. La importancia de la zona central, reside en que es el sitio de invaginación de los tejidos del espacio extraprostático, el cual está considerado como la continuación del tejido conjuntivo y vascular que rodean a los conductos eyaculadores, desde la parte externa hasta el nivel del verumontanum. Por lo tanto la importancia de éste hecho reside en que un tumor prostatico que alcance ésta zona, podría diseminarse con gran rapidez a lo largo de dicha zona y llegar hasta los tejidos adyacentes de la próstata y a la base de la próstata, siendo ésto un factor que ensombrecerá el pronóstico del caso.
15. Tumores bien diferenciados de la próstata son en general más hipoecoicos que el resto del tejido normal, lo cual es bueno para paciente. Los tumores moderadamente diferenciadas son más isoecoicos. Los tumores mal diferenciados, anaplásicos tendrán caracteristicas o patrones mixtos de ecogenicidad, con preferencia hacia el patrón ecogénico o hiperecoico. Lo cual en los dos ultimos casos es sombrío para el paciente.
En un estudio de investigación, llevado a cabo por el Instituto Nacional de Salud de los Estados Unidos (INH), uniendo los esfuerzos de varios Centros de Salud de primer orden, determinaron el valor de la ecosonografía prostática endorectal, para el estadiamiento del cáncer prostático y sus conclusiones fueron las siguientes:
16. La ecosonografía prostática endorectal, es más precisa para estadiar canceres ubicados en el segmento posterior que aquellos ubicados en el segmento anterior.
17. Ningun examen por imágenes, que dependa de cambios estructurales grandes para su diagnostico, tendrá un alto grado de precisión, en detectar extensiones microscópicas extracapsulares del cáncer prostático observados con relativa frecuencia en piezas operatorias posteriores a cirugáa radical prostática.
18. Ni el tacto prostático, ni la ecosonografía prostática endorectal, son superiores el uno del otro para determinar o estadiar la extensión local del cáncer prostático.
19. Se ha determinado que ocurrirá subestadiamientos en el 50% de los pacientes sometidos a cirugia radical prostática por un nodulo tumoral palpable (T2) y ocurrirá subestadiamiento en el 25% de los pacientes con canceres prostáticos no palpables (T1c). Esto es muy importante tenerlo siempre en mente.
20. El entusiasmo inicial para la utilización de la ecosonografía prostática endorectal, como argumento para estadiar el cáncer de próstata, se ha venido a menos al saberse hoy en día, que las micrometastasis tumorales, más allá de las fronteras de la capsula prostática, pueden ocurrir, sin que haya cambios en la ecosonografía prostática.
Ser precisos en determinar el estadio clínico del cáncer prostático, es la clave para escoger el tratamiento más apropiado para ése paciente, por lo cual se deduce la importancia que pueda tener para nosotros los urólogos, el poder determinar preoperatoriamente, el punto preciso de extensión local de la enfermedad, para no someter a los pacientes a terapias, que podrían ocasionar una gran morbilidad y que pudieran no ser las mejores alternativas.
Prueba de ello es el número de pacientes, que son operados de cirugías radicales prostáticas y cuyos informes posteriores de anatomía patologica, revelan que dichos casos, tenían extension local a vesículas seminales, o tenían margenes positivos de la enfermedad, o tenían extensión extracapasular de la enfermedad, o inclusive alcance ganglionar, con lo cual la cirugía prostática radical realizada, no lograría los objetivos para los cuales fué creada (curación sin recaídas bioquímicas) y lo que si se obtendría, es aumentar la morbilidad del paciente por el procedimiento en sí, afectando negativamente la calidad de vida del paciente operado. Todo lo cual se hubiera podido evitar si hubieramos tenido a nuestra disposición un examen o prueba clínica, que nos hubiera advertido o aclarado de manera precisa, la posible extensión local del tumor en estudio, antes de tomar medidas terapeuticas definitivas.
CRITERIOS PARA DETERMINAR LA EXTENSION LOCAL DEL CANCER PROSTATICO (3,4),(8,9),(18),(21,22),(29),(33)
Hay criterios ecográficos que se utilizan para la determinación de la extensión local del cáncer prostático y ellos son:
1) Asimetría glandular, el cual es un criterio no muy preciso, por cuanto en el crecimiento prostático benigno, los nódulos hiperplásicos podrían ocasionar el mismo hallazgo.
2) Aumento del diametro anteroposterior de la glándula prostática, medido en el scan axial o transversal de la ecosonografía. Es usualmente consecuencia de canceres prostáticos de gran volumen.
3) Perdida de la capacidad compresiva de la glandula prostática, cuando utilizamos el transductor endorectal y es debido al aumento de la consistencia de tumores de gran volumen.
4) Abultamiento de la capsula o irregularidades de la misma, con transgresión o penetración de la misma hacia las zonas adyacentes (tejidos periprostaticos, grasa periprostática)
5) Perdida de la sombra acústica, que se forma en los limites laterales de la glándula y más si estamos cerca del tumor que ha sido plenamente identificado, lo cual podría sugerir extensión extracapsular del tumor.
6) Las zonas anatomotopográficas de McNeal, no se pueden precisar debido a una gran heterogenicidad ecográfica que no deja definir bien los límites de cada zona.
7) Imposibilidad en definir la región de las vesículas seminales-próstata (confluencia vesículo-prostática), en el scan longitudinal o sagital, debido a la presencia de extensión local del tumor en dicha zona.
8) Retracción o engrosamiento capsular
9) Falta de visualización de los conductos eyaculadores (signo de invasión tumoral)
10) Aumento de tamaño o grosor de los paquetes vasculonerviosos indicando infiltración de los mismos lo que haria innecesario la cirugía con preservación de la inervación y deberían ser sacrificados para un adecuado control oncológico.
11) Las vesículas seminales al ser infiltradas se diagnosticará por alteraciones del tamaño y de su forma característica, y sobre todo de la diferencia entre las dos vesículas seminales (siempre habrá que compararlas entre si), tambien en la ecogenicidad de ambas vesículas seminales y otro signo importante es la perdida del plano graso de separación entre la base prostática, las vesículas seminales y las paredes rectales.
12) Hay dos puntos específicos de la anatomía prostática a los cuales debemos prestar atención en relación a la posible diseminación del cáncer fuera de la glandula prostática (localmente avanzado)(4).
Estos dos puntos son la denominada area trapezoidal y el espacio invaginado extraprostático. Todos sabemos que el apex prostático es un sitio ideal por su debilidad en su zona periférica debido a que la capsula prostática aqui es muy fina o inclusive ausente por lo cual se presta para el avance local de la enfermedad.
Ecográficamente el area trapezoidal tiene los siguientes límites: anteriormente la uretra membranosa, posteriormente el recto, proximalmente el ápice prostático y distalmente el músculo rectouretralis. El espacio invaginado extraprostatico está ubicado al lado de los conductos eyaculadores (plena zona central). Tambien en ésta zona hay debilidad o ausencia capsular. Ambas zonas son facilmente precisadas ecograficamente sobre todo en proyecciones sagitales o longitudinales.
CRITERIOS PARA DETERMINAR LA EXTENSION DEL CANCER PROSTATICO HACIA LAS VESICULAS SEMINALES (3,4),(8,9),(18),(21,22),(29),(33)
1) Asimetría vesicular, la cual podría ser también un hallazgo no tumoral, visto en afecciones inflamatorias agudas y/o crónicas (síndromes de prostatitis), con irregularidad del contorno.
2) Perdida del plano graso (hipoecoico) entre la base de la próstata y las vesículas seminales.
3) Areas hipoecoicas dentro de las vesiculas seminales son sospechosas de extensión de tumor.
4) Distensión o atrofia de las vesículas seminales (signo de la adhesión, la cual se produce por la perdida de la reflexión ecográfica, de los planos grasos entre la próstata y las vesiculas seminales y la convexidad posterior de las vesículas seminales.
CRITERIOS ECOSONOGRAFICOS EN CANCER PROSTATICO IRRADIADO (Post-Radioterapia) (32)
El porcentaje de detección en la ecosonografía prostática endorectal de cáncer prostático recurrente posterior a sesiones de radioterapia es del 71% con biopsias dirigidas.
El porcentaje de detección de cáncer prostatico en casos de biopsias prostáticas randomizadas “a ciegas”(aleatorias) es menor del 30%, aun cuando ésta última cifra pueda tener ligeras variaciones de acuerdo a la experiencia del médico que realiza las biopsias y al numero de biopsias practicadas.
Hay que considerar que los canceres prostáticos irradiados mostrarán cambios en el score Gleason (aumentando de score) y en los parámetros biológicos (ploidia del ADN) volviendolos más agresivos.
Los criterios ecográficos son los siguientes:
1) Lesiones con características hipoecoicas ligeras o moderadas.
2) Margenes anatomotopográficos de McNeal mal definidos
3) Ecotextura más homogénea que las regiones irradiadas normales.
4) Asociación frecuente con focos hiperecoicos o ecogenicos.
ECOSONOGRAFIA PROSTATICA ENDORECTAL EN SINDROMES DE PROSTATITIS
Está ganando cada día más aceptación para los casos de prostatitis, bien sea aguda y sobre todo crónica por la significación que tiene para el médico saber el grado de afectación de la inflamación prostática (intensidad) a través de una serie de signos ecográficos que mencionaremos a continuación y que tendrán posteriormente implicaciones en la terapeutica a seguir, tanto en lo concerniente al tipo de terapia como tambien a la duración de la misma.
Creo que es el examen de mayor utilidad, en pacientes con síndrome de prostatitis, por cuanto nos dará el diagnóstico preciso, en relación a la enfermedad inflamatoria prostática, de las vesículas seminales y de los conductos eyaculadores. Nos permitirá identificar la intensidad de la inflamación y será una guía para conocer los resultados de la terapia efectuada (seguimiento del tratamiento médico).
SIGNOS ECOSONOGRAFICOS CARACTERISTICOS EN LOS SINDROMES DE PROSTATITIS (2,3),(6),(8,9,10,11),(15,16),(29)
Describiremos en primer lugar los hallazgos habituales en los sindromes de prostatitis crónica, los cuales presentarán las siguientes caracteristicas en el exámen ecográfico prostático endorectal, con transductores de alta resolución (6.5 ó 7.5 Mhz)
1) Patrón ecográfico heterogeneo de la próstata (tanto en la zona de transicion como en la zona periférica) y de las vesículas seminales, con zonas ecogénicas alternando con zonas hipoecoicas. Se pueden ver patrones nodulares-quísticos, del parenquima prostático, sobre todo a nivel de la zona central y de la zona de transición de McNeal.
2) Halo hipoecoico "inflamatorio" caracteristico alrededor del adenoma, es decir a los lados de la zona de transición y en general podria rodear toda la próstata. Tambien podríamos tener un halo hipoecoico o anecoico que rodea la zona periuretral (40)
3) Presencia de calculos intraprostáticos, ubicados en la región posterior de la zona de transición, es decir entre la zona periférica y la zona de transición (capsula quirúrgica). Estos pueden ocurrir con igual frecuencia en enfermedades benignas o malignas. Hay un 51% de incidencia de calculos prostáticos(3). Usualmente son de fosfato de calcio, acompañado de compuestos orgánicos (50%). Pueden originarse espontaneamente como resultado de una reacción inflamatoria o como consecuencia de la obstrucción de los acinos glandulares.
4) Presencia de cuerpos amilaceos, también en la región más posterior de la zona de transición y en la zona central. Las celulas epiteliales de los ácinos prostáticos, sometidas a atrofia y degeneración, son desprendidas y suspendidas en un fluido albuminoso dentro de los acinos. Estas masas hialinas de células degeneradas son los cuerpos amilaceos.
5) Calcificación fina de las vesiculas seminales, conductos eyaculadores, mucosa del labio posterior del cuello vesical, de la uretra prostática y calcificaciones del verumontanum. Las calcificaciones se verán preferentemente en las regiones más apicales de la zona periférica, a nivel paramediano cercano a la comisura anterior y periuretral.
6) Prostatitis crónica focal, caracterizada por aumento de la ecogenicidad del parenquima prostático, a nivel de la zona de transición como patrón predominante en imágenes circunscritas.
7) Quistes prostáticos en la linea media (quistes utriculares, o mullerianos). Se consiguen hasta en un 13% de todos los pacientes con prostatitis crónica.
8) Conductos eyaculadores dilatados por calcificaciones distales, proximales o longitudinales, a todo lo largo del conducto eyaculador.
9) Zonas ecolucidas o hipoecoicas, lineales o curvilineas (80% de los casos) de la región anterior a sus margenes laterales, ocasionado por plexos venosos de Santorini, ingurgitados por la inflamación prostática y de los tejidos periprostáticos. La congestión venosa puede ser pericapsular y subcapsular. Las zonas hipoecoicas pueden ser vistos en la zona periférica y pueden ser multifocales, difusas o focales.
10) Un signo bastante frecuente es la asimetría de las vesículas seminales, asi como su heterogenicidad parenquimatosa vistas en proyección axial o transversal, ya que las prostatitis crónicas en realidad son prostato-vesiculitis crónicas.
11) Se podrían observar áreas hipoecoicas multiples dentro de la zona de transición que podrían confundirse con otras patologías.
12) Colecciones líquidas hipoecoicas, irregulares, complejas con tabiques en su interior gruesos y tambien irregulares que corresponden a abscesos prostáticos, aunque el paciente muchas veces no tenga sintomatologia acorde a su presencia.
A continuación mostraremos el modelo propuesto en éste trabajo de investigación para la realización de la ecosonografía prostática endorectal.
ASPECTOS A INVESTIGAR EN LA ECOSONOGRAFIA PROSTATICA ENDORECTAL CON COMENTARIOS ANEXOS DEL AUTOR
Modelo propuesto
Realizada con transductor endorectal de 6.5 ó 7.5 Mhz deberemos precisar en las dos proyecciones, la transversal (axial) y la longitudinal (sagital) las siguientes caracteristicas.
Recordar que © en letra cursiva son los comentario del autor.
I. SCAN TRANSVERSAL o AXIAL
1) Determinar las medidas de la glándula prostática global (zonas externas e internas)
2) Determinar el volumen de la glándula prostática global (ancho x alto x largo x 0.523)
©Util para estimar el tamaño global de la glándula, lo cual tendrá sus implicaciones tanto en la distribución epitelial-estromal dentro de la glándula prostática, lo que a su vez tendrá repercusiones en el tipo de terapia a utilizar tanto médica como quirurgica, como en el hecho de demostrar al paciente como uno de los parametros a considerar el que el volumen no pase de 20 cc (gramos) y que a partir de allí se empieza a hablar de crecimiento prostático.
El peso de la próstata (expresado en gramos) equivale al tamaño de la misma (expresada en ml o en centimetros cubicos) debido a que el peso especifico del tejido prostático está entre 1.0 y 1.05 (40)
3) Determinar las medidas de la Zona de Transición
©Son de gran importancia ya que permitirán evaluar el crecimiento de dicha zona que es la que determinará en un alto porcentaje los sintomas que pueda tener el paciente. No olvidemos que ésta zona es la que evalua el crecimiento del crecimiento prostático benigno, antiguamente denominado hiperplasia prostática benigna.
4) Determinación del volumen de la Zona de Transición
©Util para estimar el volumen de la zona adenomatosa de la glandula, lo cual tendrá sus implicaciones tanto en la cantidad de tejido a resecar si tuvieramos que hacer una RTUP, y la correlación ‘a posteriori’ que hacemos entre los hallazgos de peso entre las dos mediciones (antes y despues de operado) y que sabemos que la zona de transición está basicamente compuesta de tejido epitelial (glandulas) por lo cual si la determinación de volumen está por arriba de 30 gramos podríamos inferir que sería candidato a terapias con 5-ARI`s ((Inhibidores 5-alfa reductasa) tipo finasteride, dutasteride, que como sabemos darán un buen resultado en próstatas eminentemente epiteliales y mayores de 30-40 gramos de volumen. Creo que al saber el volumen de la zona de transición, podemos decidir una variedad de tratamiento quirúrgico o médico determinado para la próstata obstructiva.
En próstatas pequeñas (por debajo de 30 gramos) se recomendaría RTUP o TMI (terapias minimamente invasivas) o tratamiento con medicamentos alfa-1 adrenolíticos. En próstatas grandes (más de 40 gramos)= cirugía abierta o tecnicas con utilización de calor, ó RTUP o tratamiento médico con fármacos 5-ARI`s (Inhibidores 5-alfa reductasa).
Indices Urinarios Obstructivos de la Salida Vesical
5) Determinación del Indice de la Zona de Transición (ZT index)
ZT index= Volumen ZT/ Volumen Próstata global
© Al estimar la relación existente entre el volumen de la zona de transición y del volumen de la glándula prostática global, nos daremos cuenta de la posibilidad que nuestro paciente tenga episodios de retencion aguda de orina, asi como del crecimiento adenomatoso que presenta el paciente. Cuando el ZT index está por arriba de 0.65 cc existe una mayor posibilidad de retención aguda de orina.
6) Determinar el porcentaje (%) que representa la zona de transición del volumen prostático global.
©En nuestra casuística cuando la zona de transición supera el 50% del volumen global de la glándula podríamos tener grados variables de retención urinaria, llegando a la retención aguda de orina, en concordancia directa con la cantidad de orina residual post-miccional, cuando su presencia se deba a obstrucción de la salida vesical y no a disfunción vesical (neurogénica o no-neurogénica). Además podríamos inferir que podría ser buen candidato para terapias farmacológicas con finasteride-dutasteride, por el alto componente epitelial de ésta zona.
Indices Oncologicos Ecográficos Prostáticos
7) Determinar la densidad del PSA de la Zona de Transición (PSAdZT)
PSAdZT= PSA total/volumen ZT
Empezamos a utilizar la densidad del PSA en la zona de transición y cuando está por arriba de 0.25 ng/ml/cc. ...hay que realizar biopsias prostáticas, y tiene más eficacia en próstatas mayores de 30 gramos y en PSA total entre 2.5 y 10 ng/ml. Este valor de 0.25 ng/ml/cc mantiene un 95% de detección de cancer y evita un 53% de biopsias (41)
Por su parte Grubb (42) refiere que un valor de corte superior de 0.3 de PSA dZT de 0.3, tendrá una sensibilidad del 88% y una especificidad del 57% y reducirá el número de biopsias en 51%. En cambio el % de PSA libre o PSA libre/total es más efectivo en próstatas menores de 30 gramos.
©Es un marcador tumoral que está bajo intensas investigaciones y en nuestra experiencia en varias ocasiones ha sido la única fracción del PSA alterado y nos ha llevado a realizar biopsias prostaticas muchas veces aleatorias ya que ni siquiera teniamos lesiones circunscritas en la ecosonografia endorrectal prostatica y hemos podido diagnosticar cáncer prostatico, por lo cual tendríamos que esperar nuevos trabajos de investigación que refuercen éstas aseveraciones.
8) Determinar la densidad del PSA (PSAd)
PSAd= PSA total/volumen próstata global
(Cuando está por arriba de 0.1 ng/ml/cc y según otras escuelas por arriba de 0.12 y 0.15, hay que realizar biopsias prostáticas o bien dirigidas o bien aleatorias). Cuando el valor de corte superior es 0.1 reducirá la realización de biopsias prostáticas entre un 24 a 42%. Se hace siempre cuando el PSA total está entre 2,5 y 10 ng/ml.
©Util en casos donde hay un criterio ‘borderline’ para la realización de ecosonografía prostática o de biopsias prostáticas sistemáticas dirigidas con ecosonografía prostática endorectal. Tenemos experiencia en numerosos pacientes que han tenido tacto prostatico normal, con valores de PSA total, libre y libre-total normal, o solo ligeramente afectados y que al tener indices tumorales alterados, le hemos realizado biopsias prostaticas, llegando al diagnostico de cáncer de próstata, lo cual ha permitido su tratamiento muchas veces definitivo y curativo con cirugía radical
9) Describir la Zona de Transición
a) Patrón de crecimiento adenomatoso prostático
quístico___ nodular___ quistico-nodular___ homogeneo___ heterogeneo___
b) Presencia o no de quistes intraglandulares, describir su ubicación.
c) Presencia o no de abscesos intraglandulares, describir su ubicación.
d) Presencia o no de calculos intraglandulares y su ubicación en la Z.T
e) Presencia de posibles lesiones sospechosas de tumor.
ecogenicas___isoecoicas___hipoecoicas___ubicación___medidas___volumen ___
f) Conservación o no de los patrones arquitectonicos zonales de McNeal.
presentes___ ausentes___ difusos___
g) Presencia o no de asimetrías en el desarrollo de los lóbulos prostáticos.
h) Presencia o no de prostatitis focal.
i) Presencia o no de criterios de prostatitis global
Heterogenicidad ecografica ____ Presencia de cálculos prostaticos _____
Presencia de cuerpos amilaceos ___ Presencia de edema periadenomas____
j) Medidas de aquellas zonas o lesiones sospechosas de tumor.
©Todas éstas características de la zona de transición serán de vital importancia para determinar las patologías que podrían asentarse dentro de ésta zona (Prostatitis, crecimiento prostático benigno y cáncer prostático) y en base a su presencia determinar la combinación de terapias mas adecuadas.
k) Determinacion del volumen de lesiones sospechosas de tumor en la zona de transición (ZT)
©Util para confirmar la presencia de patologías asociadas en la próstata, ajenas al cáncer próstatico, como síndromes de prostatitis aguda, crónicas con calculos prostáticos, abscesos prostáticos que darán un giro sustancial a los tratamientos impartidos y al pronostico de curabilidad de dichos pacientes, lo cual disminuye los porcentajes de frustación que tienen estos pacientes, si no supieran que tienen una entidad inflamatoria cronica. Es importante que nos fijemos y acotemos en los resultados el diámetro predominante de la zona de transición, es decir si es el diámetro anteroposterior (AP) que denota crecimiento voluminoso de la glándula, o por el contrario el diámetro mayor es el transversal, lo cual denota crecimiento incipiente de la glándula, ajeno a la sintomatología desencadenada. Por otro lado determinar el volumen de las zonas tumorales, confirmadas por biopsia, tendrá directa relación con el pronóstico del caso según los principales urólogos-oncólogos contemporaneos lo que tendrá repercusiones en el tipo de tratamiento impartido y en la posible combinación de ellos.
10) Describir las vesiculas seminales, forma, tamaño y caracteristicas internas
©Util para pesquisar patologías benignas (quistes, abscesos) sobre todo muy útil en casos de síndromes de prostatitis que no ceden rapidamente al tratamiento medico, y patologías malignas (cáncer prostático con extensión a vesículas seminales)) lo que conllevará estrategias terapeuticas diferentes en uno u otro caso o estrategias quirúrgicas más agresivas
11) Describir la cápsula prostática y sus posibles alteraciones
©Util para estimar el alcance de un cáncer prostático, ya que al estar sobrepasado el tumor de sus fronteras o limites naturales, tendremos un cambio sustancial tanto en el pronóstico del caso clínico como en el tipo de tratamiento a impartir a éstos pacientes.
12) Describir la presencia o no de lesiones de ocupación de espacio en la zona entre las vesiculas seminales y la próstata, sobre todo en casos de cáncer prostático
Normal____ Presencia de lesiones quisticas: si___ no___ Medidas__________________
©Util cuando es preciso determinar el estadio local de la enfermedad ya que de estar tomada ésta zona por enfermedad cancerosa prostática se trataría de un estadio C(T3)
13) Describir la "Fosa Prostática" posterior a cualquier procedimiento de "alivio" de la salida vesical, (RTUP, prostatectomía abierta, tratamientos minimamente invasivos, tratamientos con laser)
©Util para detectar cualquier tejido cicatricial o neoproliferativo que esté reobstruyendo la salida vesical y la uretra prostática, lo cual tendría implicaciones clínicas, diagnósticas terapeuticas y pronósticas.
14) Describir la Zona Periférica
a) Si tiene caracteristicas homogenea, heterogenea o mixta y su simetría.
b) Presencia o no de lesiones sospechosas tumorales
ecogénicas___ _ isoecoicas____ anecoicas_____ hipoecoicas___
c) Medidas de aquellas zonas o lesiones sospechosas de tumor.
d) Determinación del volumen de zonas o lesiones sospechosas de tumor.
e) Describir la capsula prostática y sus posibles alteraciones
f) Describir si existen hallazgos de Prostatitis Crónica en la Zona Periferica
Cambios Hipoecoicos
Multifocales____ Difusos____ Focal____
Calcificación
Zona Periferica apical____
Paramediana cerca de la comisura anterior____
Periuretral____
Otras areas de la Zona Periferica____
Congestión venosa
Pericapsular____
Subcapsular____
Asimetria de Vesiculas seminales
Si____ No____
©Esta zona es de gran importancia, debido a que dos patologías se asientan en ella de manera frecuente: las prostatitis crónicas y el cáncer prostático, éste ultimo cuando se presenta, se desarrollará en dicha zona en un 80% de los casos, por lo cual debemos estar atentos no sólo de las lesiones de caracteristicas ecográficas hipoecoicas, sino de todos los signos ecograficos que nos permitan diagnosticar lesiones cancerosas siendo isoecoicas y ecogenicas. Debemos aprender a biopsiarla tanto en proyecciones axiales como sagitales, para optimizar los hallazgos histopatologicos positivos. Debemos tambien determinar si existiera un cáncer prostatico el alcance local fuera de las márgenes de la glándula, para asi determinar el estadio patológico de la enfermedad. En relación a las prostatitis crónicas, la ecografía prostática endorectal es muy importante tanto para su diagnóstico, como para su seguimiento.
15) Describir la presencia de lesiones de ocupación de espacio intravesical
©De existir, nos obligarían a realizar examenes imageneologicos (TAC, RMN) o videoendoscópicos que de confirmar el hallazgo nos modificaría la conducta a seguir, ya que cambiarían no sólo el estadio del paciente sino todos los parámetros pronósticos.
16) Describir la presencia de cálculos intravesicales
©La presencia de calculos vesicales, uretrales, así como las lesiones de tipo tumoral vesical, introducen nuevos elementos diagnósticos que desembocarán en alternativas terapeuticas diferentes.
II. SCAN LONGITUDINAL o SAGITAL
1) Determinar la altura verdadera de la próstata, evitando el efecto salchicha, (tanto de la próstata global como de la zona de transicion).
©La importancia de éste dato es que al tener una medición más precisa, redundará en una determinacion de volumen global y adenomatoso prostático mas ajustado a la realidad lo que tendrá importancia para la determinacion de los índices oncológicos ecográficos (PSAd, PSAdZT), lo que podría ocasionar en caso de no ajustarse a la realidad en la practica de biopsias prostáticas que posiblemente no eran necesarias.
2) Determinar la longitud de la próstata.
©Al momento de estar precisando la longitud nos hace tambien precisar los limites apicales y basales, así como la posibilidad de diagnosticar invasión a planos musculares apicales (rabdoesfinter). Debemos recordar que tambien la determinación de la longitud de la próstata se debe determinar en las proyecciones longitudinales para evitar el “efecto salchicha”, y con ello una mala determinacion de dicha medida.
3) Determinar el volumen de lóbulo medio intravesical
© es un dato de gran importancia, ya que nos permitirá descartar procedimientos minimamente invasivos que sabemos no dan gran resultado en pacientes con lobulo medio voluminoso; nos permitirá tambien programar una estrategia quirúrgica adecuada (en el caso por ejemplo de una resección endoscópica prostática) y nos permitirá indicar, de ser un lobulo medio voluminoso, la cirugía de manera inmediata, así como nos evitará prescribir tratamientos farmacológicos por largos periodos de tiempo, que sabemos que tendrán una escasa utilidad.
4) Determinar la forma y aspecto de la salida vesical (cuello vesical-uretra prostática)
©Es uno de los datos importantes que a nuestro entender aporta la ecosonografia prostática endorectal, ya que forma parte de los requisitos que tomamos en cuenta a la hora de decidir administrar terapia bien sea farmacológica, minimamente invasiva o cirugia propiamente dicha en conjunto con otros parámetros obstructivos de la salida vesical.
5) Describir la uretra prostática y su relación con los lóbulos laterales de Lowsley o Zona de Transición y con el cuello vesical
©Su trayectoria, bien sea lineal o curva determinará indirectamente el crecimiento de tejido prostatico que alterará su trayectoria y por lo tanto su eficacia de drenaje.
6) Precisar lesiones sospechosas de tumor, en áreas apicales o basales.
©Son dos áreas (basal y apical) que son de gran importancia a la hora de producirse una diseminación del cáncer prostático, por características anatómicas particulares, lo cual las convierte en dos sitios a los que debemos prestar mucha atención para determinar la posible extensión extraglandular del cancer prostático, que a su vez tendrá repercusiones en la terapia a efectuar y en el pronostico del caso.
7) Determinar distancia verumontanum-cuello vesical
©Es un dato que nos informa del crecimiento de la zona de transicion (zona adenomatosa) antiguamente denominados lobulos laterales y lobulo medio de Lowsley. A mayor distancia verumontanum-cuello, más volumen tendrá la glándula prostática. Está en fase de experimentación.
8) Determinar la distancia labio posterior del cuello vesical-piso vesical.
Normal (< de 1 cm)___, de 1 a 2 cm___, de 2 a 3 cm___ y > de 3cm____
©Es un dato que estamos recolectando con nuestros pacientes,y por ende está en fase de esperar resultados finales. En los resultados preliminaries a mayor distancia labio posterior de cuello vesical-piso vesical mayor crecimiento sobre todo del lobulo medio intravesical prostatico. Está en fase de experimentación
MODELO FINAL PROPUESTO POR EL autor PARA LA REALIZACION DE LA ECOSONOGRAFIA PROSTATICA ENDORECTAL
Realizada en las dos proyecciones, la transversal (axial) y la longitudinal (sagital)
I. SCAN TRANSVERSAL o AXIAL
1) Determinar las medidas de la glandula prostática global (zonas externas e internas)
2) Determinar el volumen de la glándula prostática global (ancho x alto x largo x 0.523)
3) Determinar las medidas de la Zona de Transición
4) Determinación del volumen de la Zona de Transición
Indices Urinarios Obstructivos de la Salida Vesical
5) Determinación del Indice de la Zona de Transicion (ZT index)
ZT index= Vol ZT/ volumen próstata global
6) Determinar el porcentaje (%) que representa la zona de transicion del volumen prostatico global.
Indices Oncologicos Ecográficos Prostáticos
7) Determinar la densidad del PSA de la Zona de Transicion (PSAdZT).
PSAdZT= PSA total/volumen ZT
8) Determinar la densidad del PSA (PSAd)
PSAd= PSA total/volumen próstata global
9) Describir la Zona de Transición
a) Patrón de crecimiento adenomatoso prostático
quístico___ nodular___ quistico-nodular___ homogeneo___ heterogeneo___
b) Presencia o no de quistes intraglandulares, describir su ubicación.
c) Presencia o no de abscesos intraglandulares, describir su ubicación.
d) Presencia o no de calculos intraglandulares y su ubicación en la Z.T
e) Presencia de posibles lesiones sospechosas de tumor ecogénicas___isoecoicas___hipoecoicas___ubicación___medidas___volumen ___
f) Conservación o no de los patrones arquitectonicos zonales de McNeal.
presentes___ ausentes___ difusos___
g) Presencia o no de asimetrías en el desarrollo de los lóbulos prostáticos.
h) Presencia o no de prostatitis focal.
i) Presencia o no de criterios de prostatitis global
Heterogenicidad ecografica ____Presencia de cálculos prostaticos _____
Presencia de cuerpos amilaceos ___ Presencia de edema periadenomas___
j) Medidas de aquellas zonas o lesiones sospechosas de tumor.
k) Determinación del volumen de lesiones sospechosas de tumor en la zona de transición (ZT)
10) Describir las vesículas seminales, forma, tamaño y características internas
11) Describir la cápsula prostática y sus posibles alteraciones
12) Describir la presencia o no de lesiones de ocupación de espacio en la zona entre las vesiculas seminales y la próstata, sobre todo en casos de cáncer prostático
Normal____ Presencia de lesiones quisticas: si___ no___ Medidas_____________
13) Describir la "Fosa Prostática" posterior a cualquier procedimiento de "alivio" de la salida vesical
14) Describir la Zona Periférica
a) Si tiene caracteristicas homogenea, heterogenea o mixta y su simetría.
b) Presencia o no de lesiones sospechosas tumorales
ecogénicas___ _ isoecoicas____ anecoicas_____ hipoecoicas___
c) Medidas de aquellas zonas o lesiones sospechosas de tumor.
d) Determinación del volumen de zonas o lesiones sospechosas de tumor.
e) Describir la capsula prostática y sus posibles alteraciones
f) Describir si existen hallazgos de Prostatitis Crónica en la Zona Periferica
Cambios Hipoecoicos
Multifocales____ Difusos____ Focal____
Calcificación
Zona Periférica apical____
Paramediana cerca de la comisura anterior____
Periuretral____
Otras áreas de la Zona Periferica____
Congestión venosa
Pericapsular____
Subcapsular____
Asimetria de Vesiculas seminales
Si____ No____
15) Describir la presencia de lesiones de ocupación de espacio intravesical
16) Describir la presencia de cálculos intravesicales
II. SCAN LONGITUDINAL o SAGITAL
1) Determinar la altura verdadera de la próstata, evitando el efecto salchicha, (tanto de la próstata global como de la zona de transición).
2) Determinar la longitud de la próstata.
3) Determinar el volumen de lóbulo medio intravesical
4) Determinar la forma y aspecto de la salida vesical (cuello vesical-uretra prostática)
5) Describir la uretra prostática y su relación con los lóbulos laterales de Lowsley o zona de transición y con el cuello vesical
6) Precisar lesiones sospechosas de tumor, en áreas apicales o basales.
7) Determinar distancia verumontanum-cuello vesical
8) Determinar la distancia labio posterior del cuello vesical-piso vesical. (dato experimental)
Normal (< de 1 cm)___, de 1 a 2 cm___, de 2 a 3 cm___ > de 3cm____
III. REALIZACION DE BIOPSIAS PROSTÁTICAS
Volumen de la glándula prostática
Global________ Zona de Transición (adenomas)_______
Biopsias dirigidas ____
Biopsias aleatorias____
Biopsias dirigidas + aleatorias ____
Nº de Biopsias total ________
Lado Izquierdo _____
Lado derecho _____
Ápice prostático ____
Base prostática ____
Vesículas seminales ____
Enviado a anatomia patológica SI _____ NO _____
Entregadas las recomendaciones post-biopsia _____
CONCLUSION
Con el presente trabajo prospectivo de investigación de ecosonografía endorectal de próstata, se propone un nuevo y mas completo protocolo de estudio en los pacientes sometidos a éste tipo de ecosonografía. Con él se logra alcanzar el diagnóstico de cancer prostático en mayor número de pacientes, al conocer no solo las caracteristicas ecográficas asociadas al cáncer, sino tambien con la utilización de los marcadores oncológicos ecográficos, que no son utilizados de rutina en la practica urológica.
Además se propone un aditamento para el urólogo o el ecografista que permite una mayor comodidad a la hora de colocar la pistola de biopsia, para recolectar con mayor eficacia, los fragmentos de biopsia extraidos del paciente que redundará en major toma de la biopsia.
Además se mencionan infinidad de argumentos útiles para llegar al diagnostico, con el conocimiento profundo de las caracteristicas de cada zona antomotopográfica de la glándula prostática, no solo del cáncer prostático, problema de salud pública en la mayoría de los países desarrollados, sino también del crecimiento benigno de la glándula, así como de los sindromes inflamatorios de la misma (prostatitis).
Es por ello que estamos seguros de que éste trabajo sera un aporte a la sociedad médica venezolana, especialmente a los ecografistas y urólogos que harán con sus sugerencias un mayor y mas completo trabajo de pesquisa de las enfermedades que afectan a la glándula prostática.
CONCLUSION
This research prospective endorectal prostate ecosonography, we propose a new and more complete study protocol in patients undergoing this type of ecosonography. With him we reach out a diagnosis of cancer to a greater number of patients, to know not only the sonographic features associated with cancer but also with the use of cancer markers that are not utilized in prostate ultrasound in routine urological practice.
It also suggests an attachment to the urologist or sonographer allowing greater convenience in placing the biopsy gun to collect more effectively, biopsy fragments extracted from the patient.
Further mentioned countless arguments useful for diagnosis, with a deep knowledge of the characteristics of each zone of the prostate gland antomotopografica, not only of prostate cancer, public health problem in most developed countries in the world, but also the benign enlargement of the gland as well as of the same inflammatory syndrome (prostatitis).
That is why we are confident that this work is a contribution to Venezuelan medical society, especially the sonographers and urologists with suggestions that will make a better and more complete research work of the diseases affecting the prostate gland.
BIBLIOGRAFIA
1. Cooner WH. Various methods of Volume Determinations by TRUS. Prostate Cancer-Diagnosing it and assessing its significance. AUA 89th Annual Meeting 1994-San Francisco.
2. Darracott VE Jr. Seminars in Urol. 12(4)Nov 1994. Urologic Ultrasonography. Resnick MI. Guest Editor.
3. Fornage BD. Ultrasound of the Prostate. Wiley J and Sons Ed. 1988.
4. Lee F, Gray JM, McLeary RD. Transrectal ultrasound in the diagnosis of prostate cancer: Location, echogenicity, histopathology, and staging. Prostate 7:117-129,1985
5. McConnell JD. Advanced Imaging Course Office of Education AUA. Resnick MI. Oct 15, 1994 Las Vegas, Nevada. Prostate Cancer Detection. Screening for Prostatic Carcinoma.
6. Potenziani Bigelli Julio Cesar. Libro ‘Enfermedades de la Próstata’. Edit Ateproca 2001.
7. Potenziani Bigelli Julio Cesar. Crónicas Ilustradas de la Urología CDrom. 2010 Patrocinado por Astra Zeneca Venezuela.
8. Resnick MI. Prostatic Ultrasonography. 1990. B.C Decker Incorporated.
9. Resnick MI, Rifkin MD. Ultrasonography of the Urinary tract. Williams&Wilkins Chapter 10 Third Ed
10. Peeling WB, Griffiths GJ. Imaging of the Prostate by Ultrasound. J Urol 132 :217-224 Aug 1984.
11. Black WC, Welch HG. Advances in Diagnostic Imaging and Overestimations of Disease Prevalence and the Benefits of Therapy. N Engl J Med 1993; 328:1237-1243, Apr 29, 1993.
12. Lowsley OS. The development of the human prostate gland with reference to the development of other structures at the neck of the urinary bladder. American J. Anat 13:299,1912.
13. McNeal JE: Regional morphology and pathology of the prostate Am J Clin Patol 49,347-357 ,1968
14. McNeal JE: Origin and evolution of benign prostatic enlargement. Invest. Urol 15:340-345,1978
15. Wasserman NF. Imaging benign prostate disease: Prostatitis. Contemporary Urology 10(11)27-40,Nov 1998.
16. Coleman BG. Igaku-Shoin . Genitourinary Ultrasound: A Text Atlas. New York Ed. 1988.
17. Transrectal ultrasonography in prostatic cancer JAMA 259: 2757-2759.
18. Kaplan EJ and Hanks GE. Use of transrectal ultrasound to stage prostate cancer. JAMA, Aug 1994; 272: 516 - 517.
19. Walsh JME: Cancer screening in older adults. West J Med 1992 May; 156:495-500
20. Advances in Urologic Ultrasound. Urologic Clinics of North America, 16(4) Nov 1989
21. Augustin, H., Graefen, M., Palisaar, J., Blonski, J., Erbersdobler, A., Daghofer, F., Huland, H., Hammerer, P. G. (2003). Prognostic Significance of Visible Lesions on Transrectal Ultrasound in Impalpable Prostate Cancers: Implications for Staging. J Clin Oncol 21: 2860-2868
22. McLaughlin TC. Advanced Prostate Ultrasonography. Course IC #72 AUA. Annual Meeting San Antonio 1993.
23. Transrectal ultrasonography in prostatic cancer JAMA 259: 2757-2759.
24. Henneberry M, Carter MF, Neiman HL. Estimation of prostatic size by suprapubic ultrasonography. J Urol 121, 615-616. May 1979
25. McClennan BL. Diagnosis Imaging evaluation of Benign Prostatic Hyperplasia. Urol C N Am, 17(3), 517-35, Aug 1990
26. McLeary RD. Transrectal ultrasound of the prostate: Normal anatomy, variants, cancer & biopsy. Applied Radiology. Feb 1992.
27. Potenziani Bigelli Julio Cesar. Ecosonografía Prostática por via Suprapúbica. Utilidad del método. Presentado en las II Jornadas Interseccionales de la Sociedad Venezolana de Urología. 25 al 28 de Noviembre 1987. Caracas
28. Potenziani Bigelli Julio Cesar. Publicación de Urologiaaldia.com Vol 4#2. Zonas Anatomo-Topográficas de McNeal. Su importancia en la ecosonografia prostatica y su valor pronostico tanto en el crecimiento prostatico benigno, prostatitis como sobre todo en cáncer de próstata) 2005
29. Resnick MI, Goldman SM. Urological Ultrasonography 91 st Annual Meeting AUA. Orlando 1996.
30. Roehrborn CG, Sech SM, Girman CJ, Rhodes T, Bell B, Hanson KA, Jacobsen SJ,Lieber MM,Collins GN,Garraway M. Correlation between prostate size estimated by digital rectal examination (DRE) and measured by transrectal ultrasonography (TRUS). J Urol 157 (4) April 1997
31. Thornbury JR, Ornstein DK, Choyke PL, Langlotz CP, Weinreb JC. (2001). Prostate Cancer: What Is the Future Role for Imaging?. AJR 176: 17-2215
32. Siders DB, Lee F. Histologic changes of irradiated prostatic carcinoma diagnosed by transrectal ultrasound. Human Pathology 23(4): 344-351, April 1992
33. Bree RL, Sandler HM, Ohl DA, Quint LE. Determining Local-Regional Extension of Prostate Cancer. Semin Radiat Oncol, 1993 Jul;3(3):169-178.
34. Griffiths GJ, Clements R, Jones DR, Roberts EE, Peeling WB, Evans KT. The ultrasound appearances of prostatic cancer with histological correlation. Clin Radiol. 1987 May;38(3):219-27.
35. Laguna MP, Wondergem N, Wink MH, Wijkstra H, Rosette J. de la. Avances en el diagnostico ecográfico del cáncer de próstata. Arch. Esp. Urol. [revista en la Internet]. 2006 Dic [citado 2011 Nov 08] ; 59(10): 965-976.Disponible en: http://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S0004-06142006001000004&lng=es. http://dx.doi.org/10.4321/S0004-06142006001000004
36. Cabello Benavente R., Jara Rascón J., Monzó J.I., López Díez I., Subirá Ríos D., Lledó García E. et al . Correlación ecográfico-anatómica de la medición del volumen prostático total y de la zona transicional mediante ecografía transrectal: correlation with surgical specimen. Actas Urol Esp [revista en la Internet]. 2006 Feb [citado 2011 Nov 08] ; 30(2): 175-180. Disponible en: http://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S0210-48062006000200010&lng=es. http://dx.doi.org/10.4321/S0210-48062006000200010.
37. Stamey TA, Hodge KK. Ultrasound visualization of prostate anatomy and pathology. Ed. TA Stamey Burroughs Wellcome Co. 9(3), 1988
38. Shinohara K, Scardino PT, Carter SS, Wheeler TM. Pathologic basis of the sonographic appearance of the normal and malignant prostate. Urol Clin North Am. 1989 Nov;16(4):675-91.
39. Shinohara K, Wheeler TM, Scardino PT.The appearance of prostate cancer on transrectal ultrasonography: correlation of imaging and pathological examinations. J Urol. 1989 Jul;142(1):76-82.
40. Rifkin MD. Ultrasound of the Prostate. Raven Press 1988.
41. Thompson IM, Coltman CA, Cowley J. Chemoprevention of prostate Cancer: the prostate cancer prevention trial. Prostate 1997;33:217-221
42. Grubb III RL, Andriole GL. Evaluation of Prostate Cancer. Ch 20:255-264 in Office urology Edt Kursh ED, Ulchaker JC . Humana Press 2001
ANEXO 1
Sistema de estadificación ‘TNM’ EN CANCER DE PROSTATA
Un sistema de estadificación es un método estandarizado en el que se describe lo extendido que está el cáncer prostático. Existen varios sistemas de estadificación para el cáncer de próstata, pero el más usado en la mayoría de los países es el sistema TNM. También es conocido como el Staging System of the American Joint Committee on Cancer (AJCC) y Sistema de la International Union Against Cancer.
El sistema TNM describe lo extendido que está el tumor primario (estadio T), si afecta o no a los ganglios linfáticos próximos al tumor (estadio N), y si existe o no metástasis a distancia (estadio M).
Los estadios están basados en la versión más reciente (2010) del manual de estadificación de la AJCC. Algunos médicos, sin embargo, aún siguen usando la versión de 1997, o incluso la de 1992, que tienen pequeñas diferencias.
Estadio T
Actualmente hay dos tipos de clasificación T para el cáncer de próstata. El estadio clínico está basado en las pruebas realizadas antes de la cirugía, como el resultado del PSA y la valoración del tacto rectal. Si se realiza una cirugía, se determina el estadio patológico, basado en los hallazgos de la cirugía y del examen microscópico de los tejidos extirpados. Hay 4 categorías para describir el estadio T del cáncer de próstata, llamados de T1 a T4.
T1
El tumor no ha podido ser detectado con ninguna técnica de imagen como la ecografía endorectal prostática.
T1a: El cáncer ha sido diagnosticado incidentalmente durante una resección transuretral prostática por una hiperplasia prostática benigna. El cáncer está presente en menos del 5% del tejido extirpado.
T1b: El tumor ha sido hallado después de una resección transuretral de próstata pero está presente en más del 5% del tejido extirpado.
T1c: El cáncer se ha diagnosticado a través de una biopsia de próstata solicitada por una elevación del PSA.
T2
El tumor ha sido detectado por un tacto rectal, pero aparece confinado a la próstata.
T2a: El cáncer se detecta en la mitad o menos de un solo lado (lóbulo), derecho o izquierdo de la próstata.
T2b: El cáncer se detecta en más de la mitad de un solo lado, derecho o izquierdo de la próstata.
T2c: El cáncer se palpa en ambos lóbulos de la próstata.
T3
El cáncer ha sobrepasado los límites de la próstata y puede afectar a las vesículas seminales.
T3a: El cáncer se extiende fuera de la próstata, pero no afecta a las vesículas seminales.
T3b: El cáncer afecta a las vesículas seminales.
T4
El cáncer se ha extendido a los tejidos próximos a la próstata, distintos de las vesículas seminales, como el esfínter vesical, recto o la pared de la pelvis.
Estadio N
N0 (N cero) significa que el cáncer no se ha extendido a ningún ganglio linfático.
N1 significa que el cáncer se ha extendido a uno o más ganglios linfáticos regionales (próximos a la próstata) de la pelvis.
Estadio M
M0 significa que el cáncer no presenta metástasis a distancia.
M1 significa que el cáncer presenta extensión a distancia (fuera de la pelvis), como a otros ganglios linfáticos (como los periaórticos o mediastínicos), otros órganos como el hueso, pulmón, hígado o cerebro.